После сладкого болит под ребрами

Боль – это естественная защитная реакция организма: так он предупреждает о начавшихся патологических процессах. Оставлять их без внимания безрассудно и опасно. Поэтому, если вы почувствовали боль в правом подреберье после еды, не спешите принимать таблетки. Возможно, проблема серьезнее, чем кажется на первый взгляд.
Естественные причины
 Если болевой синдром возник однократно, и был не слишком интенсивным, повода для беспокойства нет. Дискомфорт может быть вызван естественными причинами:
Если болевой синдром возник однократно, и был не слишком интенсивным, повода для беспокойства нет. Дискомфорт может быть вызван естественными причинами:
- перееданием;
- употреблением чрезмерно жирной или острой пищи;
- приемом алкогольных напитков.
Нередко это явление возникает у людей, которые ведут малоподвижный образ жизни. Из-за недостатка двигательной активности кровоснабжение брюшной полости и нижних конечностей ухудшается. Длительное пребывание в неудобной позе приводит к застою крови, которая и отзывается болезненными ощущениями.
Боль в правом боку под ребрами после еды часто наблюдается на поздних сроках беременности. В третьем триместре матка вырастает до таких размеров, что мешает прохождению пищи по желудочно-кишечному тракту. Болевой синдром при этом носит ноющий или тянущий характер.
Патологические причины
В области правого подреберья расположено несколько жизненно важных органов:
- печень;
- желчный пузырь;
- часть тонкого кишечника;
- почки.
Болевой синдром свидетельствует о нарушении работы одного из них. Если у вас регулярно после еды болит правый бок под ребром, стоит обратиться к врачу для своевременного выявления патологии.
Заболевания ЖКТ
 Болевой синдром в правом боку характерен для следующих заболеваний пищеварительного тракта:
Болевой синдром в правом боку характерен для следующих заболеваний пищеварительного тракта:
- Холецистит – воспалительный процесс в желчном пузыре. Болезнь развивается из-за образования камней, застоя желчи и активизации кишечной микрофлоры. При хроническом холецистите боль тупая, сопровождается тошнотой и дискомфортом. Острая форма заболевания проявляется более ярко: после еды болит правый бок под ребром достаточно сильно, живот вздувается, начинается многократная рвота, частота сердцебиения повышается до 110-120 ударов в минуту. В таком состоянии нужна экстренная госпитализация.
- Панкреатит – воспаление поджелудочной железы. Может быть следствием регулярного злоупотребления алкоголем (70% случаев), перенесенных инфекций, вирусных заболеваний, отравлений и травм. Острая форма патологии сопровождается неукротимой рвотой с примесью желчи. Резкая боль иррадирует («отдает») в левую сторону туловища.
- Дуоденит – повреждение слизистой оболочки двенадцатиперстной кишки. Может быть спровоцировано чрезмерно острой пищей и употреблением спиртных напитков. Болезнь проявляется тошнотой и рвотой, общим недомоганием, повышением температуры. Болевые ощущения усиливаются при пальпации эпигастральной области.
- Цирроз печени – хроническое заболевание, характеризующееся замещением здоровой ткани органа на соединительную (строму). Развивается при длительной алкогольной интоксикации, наследственной предрасположенности, в результате перенесенных инфекций. Болезнь проявляет себя постепенно: она начинается снижением трудоспособности, слабостью, диспепсическими расстройствами. На поздних стадиях появляется желтуха, отечность и асцит.
- Гепатит – ряд воспалительных заболеваний печени, имеющих преимущественно вирусную этиологию. Среди характерных симптомов – желтоватый оттенок кожи, общее недомогание. Боли под ребром могут быть как интенсивными, так и тянущими.
- Рак печени, или гепатоцеллюлярная карцинома. Злокачественная опухоль может проявляться тупой и ноющей болью, лихорадкой и слабостью. Из-за неяркой симптоматики часто диагностируется на поздних стадиях, что существенно затрудняет лечение.
- Аппендицит. На ранней стадии воспаление аппендикса проявляется резкой болью в области солнечного сплетения. Затем болевые ощущения распространяются дальше, включая область правого подреберья. Аппендицит можно распознать по тошноте, рвоте, изжоге, повышению температуры. Кроме того, болезнь проявляется расстройством стула и изменением цвета каловых масс. Воспаление аппендикса – опасная болезнь, при которой нужна немедленная госпитализация.
Самостоятельно диагностировать патологии ЖКТ довольно затруднительно. Если вы обнаружили у себя несколько характерных симптомов, вызывайте врача.
Другие патологии
Заболевания мочевыводящих путей также сопровождаются болезненными ощущениями в правом боку. Такая боль носит колющий характер и присутствует постоянно, не только после приема пищи. Наиболее распространенная причина – мочекаменная болезнь: прохождение камня травмирует слизистые оболочки и вызывает сильный дискомфорт.
Регулярная боль под правым ребром может свидетельствовать о гинекологических расстройствах – внематочной беременности, андексите, кисте яичника. Болевой синдром сопровождается ознобом, слабостью и кровянистыми выделениями из влагалища.
Источник
Дискомфортные ощущения в правом боку за ребрами появляются у людей в разных случаях – главное в этом случае не бездействовать, так как иногда причина в развитии опасных заболеваний. Не исключены ситуации, когда боль возникает после определенных действий или телодвижений, и быстро сама проходит. Мы рассмотрим все возможные варианты, чтобы вы знали, почему болит правый бок за ребрами и что предпринять в том или ином случае.
Когда боль возникает у здоровых людей?
Начнем разбираться в вопросе, почему болит правый бок сзади или спереди под ребрами. Прежде всего, рассмотрим ситуации, при которых подобные ощущения не вызваны какими-либо патологиями, а возникают по физиологическим причинам.
Например, возникать сильные боли под ребрами справа могут после длительных пробежек или ходьбы в быстром темпе. Если такое возникает нечасто, вероятно вы просто не подготовлены к нагрузкам. Дело в физиологическом натяжении связок печени под воздействием тряски и нагрузок. Если боли преследуют вас постоянно, вероятно, у вас желчнокаменная болезнь – в таком случае нужно отправиться к доктору.
При беременности у женщин тоже иногда появляются боли в правой части под ребрами в зоне печени. Причина в быстром увеличении матки в размерах, которая давит на соседние органы, а также придавливает желчный. Если тошноты и горького привкуса во рту нет, не возникает вздутие и нет ощущения тяжести, это явление считается нормой и неопасно. Если подобная тянущая боль вод ребрами преследует вас постоянно, вероятно дело в нарушенном желчеотделении.
Если у вас болит правый бок сзади или спереди в зоне под ребрами, а боль долго не проходит и сильно вас беспокоит, вероятно дело в серьезных отклонениях в работе организма, которыми нельзя пренебрегать.
Печень, как причина болей
Одной из главных и часто встречающихся причин, вызывающих боль в правом боку в районе ребер, является поражение печени. Вызвано это может быть многими факторами:
- вирусные заболевания, среди которых гепатиты разных групп;
- неправильный образ жизни, предполагающий злоупотребление алкоголем, курение и употребление большого количества жирных блюд;
- отравление лекарствами (есть такое состояние, как токсический гепатит).
Самолечение при таких болях недопустимо, поэтому нужно обратиться в клинику. Не откладывайте визит, если боль резкая или возникает при каждом вздохе.
Проблемы с желчным
Печень вырабатывает желчь, необходимую для полноценного переваривания употребляемой еды за счет расщепления жиров. Избыточное количество этой жидкости отправляется в желчный пузырь. Если он работает неправильно, у вас начнет болеть правый бок в зоне под ребрами, причем при вдохе боль будет усиливаться.
После употребления жирных блюд желчный добавляет свое содержимое в кишечник, если выделенной печенью жидкости не хватит для расщепления употребленного жира. При инфекциях, а также при наличии камней в желчном проявится боль – она укажет на наличие проблем. Врачи в подобном случае прописывают пациентам строгую диету и некоторые медикаменты.
Когда виновата поджелудочная
Данный внутренний орган находится в брюшной полости и решает такую важную задачу, как производство инсулина и ферментов для пищеварительных процессов и выработки желудочного сока. Когда при болях в правом боку в районе под ребрами тошнит, возникает рвота, усиливается потоотделение, вероятно дело в панкреатите, возникшем по таким причинам:
- осложнения при заболеваниях желчного (например, желчнокаменная болезнь);
- употребление чрезмерного количества алкоголя;
- послеоперационные осложнения;
- травмы живота;
- неправильный вещественный обмен.
Читайте также
Боли при вдохе
Если при вдохе у вас сильно болит правый бок где-то спереди, нельзя исключать воспаление легких. При инфекционных поражениях правого легкого в результате плеврита или пневмонии могут начаться колющие боли. Они обостряются при вдохах и особенно кашле. Среди дополнительных признаков подобных состояний выделяют:
- увеличение температуры тела;
- кашель;
- общая слабость;
- облегчение болей, если лечь на правый бок.
Сердечная недостаточность
При сердечной недостаточности боли в боку под ребрами при движении обусловлены прекращением выполнения основных функций сердечной мышцей. Это приводит к застоям крови в печени, из-за чего она расширяется и провоцирует болевые ощущения. Встречается эта причина болей не слишком часто, но она достаточно опасна, поэтому требует правильного лечения.
Травмы как причина болей
Если боль в правом боку под ребрами спереди или сзади, особенно при вдохах, появится после травм, вы обязательно это поймете. Причина может быть в ушибе ребра или других внутренних органов, находящихся близко к этой зоне. При обнаружении ссадины или выраженного синяка на коже грудной клетки, вероятно вы получили травму, которая не прошла бесследно.
Как врачи диагностируют таких пациентов?
Когда люди приходят к врачам с жалобами на боли в правом боку под ребрами, которые усиливаются при определенных обстоятельствах, они начинают с диагностики. Простые физикальные методы в большинстве случаев позволяют определить первопричину. Сначала специалист осматривает кожу и язык. При выявлении высыпаний, не исключен опоясывающий лишай, который провоцирует боли за нижними ребрами, причем иногда они локализуются именно справа.
При обнаружении желтого налета на языке врачи выдвигают предположения о поражении печени или желчевыводящих каналов. Налет белого цвета свидетельствует о нарушениях функций желудка и 12-перстной кишки.
После этого врач проведет пальпацию позвоночника и промежутков между ребрами. Если пациент отметит обострение боли, вероятно дело в остеохондрозе или невралгии. Когда все в норме, пальпацию проводят на передней брюшной стенке – в норме прощупывание желчного и печени не должно вызывать дискомфорта. Если выявить нарушения по результатам таких обследований врачу не удастся, он назначит более серьезные исследования.
Чего делать не рекомендуется?
Не разобравшись, почему у вас болит правый бок под ребрами при вдохе или движении, не занимайтесь самолечением. Нельзя прогревать больную зону, так как под влиянием тепла может активнее формироваться патогенная микрофлора. Подобные состояния опасны и могут осложнять лечение в будущем, если его не начать своевременно.
Также врачи не советуют принимать болеутоляющие препараты, за исключением спазмолитиков. Они мешают специалистам ставить точный диагноз. Например, пара таблеток обычного Анальгина могут повлиять на результаты анализа крови. Нельзя принимать сладкие напитки и желчегонные средства, особенно при подозрениях на колику и, если не уверены в отсутствии камней в желчном пузыре. Подобные средства усиливают выработку желчи, приводят к растяжению желчного и могут спровоцировать разрыв. При болевых ощущениях в правом боку за ребрами, усиливающихся при вдохе, важно отказаться от тяжелых физических нагрузок и занятий спортом.
Источник
Боль в животе слева после приема пищи появляется при развитии патологического процесса в органах пищеварительного тракта. Большинство с подобным симптомом предпочитают справляться самостоятельно и устраняют боль с помощью антацидных или ферментных препаратов.
Но медикаменты оказывают только временный эффект и не влияют на течение заболевания, поэтому болезнь прогрессирует, переходит в хроническую форму и вызывает различного рода осложнения. Чтобы избежать развития заболевания необходимо пройти обследование, которое сможет установить, почему появляется боль в левом подреберье после еды.
По локализации боли, ее характеру и времени появления можно предположить какой именно орган брюшной полости перестал справляться со своей функцией. Если болезненность ощущается после приема пищи, то это говорит о нарушении пищеварительной или эвакуаторной функции желудочно-кишечного тракта (ЖКТ).
Боль сразу после еды указывает на присутствие воспалительного или дистрофического процесса в тканях желудка, двенадцатиперстной кишки или поджелудочной железы. Помимо болевого синдрома, при болезнях пищеварительного тракта возникают и другие признаки, но они редко бывают специфичными, поэтому для постановки диагноза требуется пройти лабораторное и аппаратное исследование.
Чем раньше будет установлена причина боли, тем больше шансов избежать перехода болезни в хроническую форму и ниже риск возникновения осложнений. И все же, если клиническая картина характерна для какого-либо заболевания, то знание особенностей его немедикаментозного лечения поможет избежать приступов боли и обеспечить функциональный покой для воспаленного органа.
Гастрит
Боль в левом боку после еды ощущается при воспалении слизистой ткани желудка. Париетальными клетками желудка выделяется соляная кислота, которая способствует активизации пропепсиногенов и гастрина, денатурации и набуханию белков, створаживанию молока, кроме того, она обладает бактерицидными свойствами.
Для предохранения слизистой ткани выделяется специальный секрет (муцин), который препятствует контакту соляной кислоты с клетками и тем самым не допускает самопереваривания. Под влиянием желчных кислот, медикаментов, пропионовой или масляной кислоты, алкоголя или чрезмерно высокой концентрации соляной кислоты начинается процесс аутолиза.
Нарушение защитной функции слизи и повышенный синтез соляной кислоты способствует развитию Helicobacter pylori. Бактерия синтезирует вещества, разрушающие муцин, урелазу (фермент, расщепляющий мочевину с выделением аммиака) и эндотоксины. Аммиак нейтрализует действие соляной кислоты и обеспечивает оптимальную локальную среду для существования бактерии.
Вместе с тем вещество оказывает раздражающее воздействие на ткани желудка, что вызывает воспаление, а затем и гибель клеток. Микроорганизм колонизирует желудок и двенадцатиперстную кишку, из-за чего развивается язва, гастрит, дуоденит, рак желудка и, по видимости, лимфома.

Острый гастрит манифестирует бурно, но клинические проявления стихают в течение 3–4 дней
Как показывают исследования, хеликабактер присутствует у подавляющего большинства обследуемых людей, но далеко не всегда она вызывает развитие гастрита. Ее активизации способствуют следующие факторы;
- неправильный рацион, в котором преобладает жирные и сладкие блюда;
- переедание;
- прием пищи нерегулярен (голодание);
- употребление острых блюд, горячих напитков, алкоголя.
При воспалительном процессе в слизистой ткани желудка появляются следующие симптомы:
- острая спазматическая боль в левом подреберье спереди или в околопупочной области;
- тошнота и рвота;
- отрыжка;
- отсутствие аппетита.
Для постановки диагноза гастроэнтеролог назначает проведение фиброгастроскопии, ультразвукового исследования и лабораторного анализа крови и мочи. Слизистая желудка гиперемированная, отечна, при биопсии заметна клеточная инфильтрация, существенные изменения эпителия и повышенная регенерация.
В тяжелых случаях назначается промывание желудка. Больным советуют воздержаться от употребления пищи 1–2 дня, затем показана диета (стол No 5). Рекомендуется употреблять жидкие каши, соки, протертое мясо. Запрещено употребление острой, пряной, грубой, слишком горячей или холодной еды, поскольку это раздражает слизистую желудка.
Если проигнорировать признаки острого гастрита, то болезнь переходит в хроническую форму, при которой наблюдаются воспалительно-дистрофические процессы, сопровождающиеся изменением структуры ткани и прогрессированием отмирания железистого эпителия, а также ухудшением секреторной, защитной, моторной функции.
Причины хронического гастрита:
- заражение хеликобактерией, вирусом герпеса, цитомегаловирусом, грибковой флорой;
- синтезируются организмом антитела к обкладочным клеткам;
- рефлюкс дуоденального содержимого (в частности, негативно воздействуют желчные кислоты и изолецитин);
- пристрастие к грубой, острой, горячей еде, а также отсутствие графика приема пищи;
- курение, чрезмерное злоупотребление спиртными напитками;
- медикаментозная терапия (преднизолоном, салицилатами, препаратами наперстянки);
- хронические патологии (ротовой полости, туберкулез, холецистит);
- патология эндокринных органов (болезнь Аддисона, гипотиреоз, сахарный диабет);
- ухудшение обмена веществ (недостаток железа, ожирение, подагра);
- болезни, при которых нарушается транспортировка кислорода (легочная и сердечная недостаточность).
На начальном этапе заболевания возникают функциональные нарушения секреции и моторики органа, что приводит к органическим изменениям.
При обострении хронического гастрита появляются следующие симптомы: желудочная диспепсия (распирание в желудке после еды, тяжесть, отрыжка, срыгивание, рвота, изжога, тошнота, неприятный привкус во рту, нарушение аппетита), боли неинтенсивны, кишечная диспепсия (изменение консистенции и частоты стула, метеоризм), астеноневротический синдром (перепады настроения, раздражительность, утомляемость, нарушение сна).

Лечение зависит от фазы заболевания (ремиссия, обострение), причин, кислотности желудка
Больным рекомендуется снизить нагрузку на орган и исключить продукты способные оказывать термическое или механическое раздражение (придерживаться диеты стол No 2), есть маленькими порциями, но часто. Если выявлена секреторная недостаточность, то врач назначает препараты, улучшающие питание слизистой желудка и микроциркуляцию (витамины группы В, Солкосерил, Метилурацил).
Если гастрит ассоциирован хеликобактер, назначаются антибактериальные препараты и гастропротекторы (Де-нол, Метронидазол, Амоксициллин, Вентер, Алсукрал, Андапсин).
При ухудшении секреции прописываются препараты, повышающие выработку соляной кислоты (настойку из корней одуванчика, траву полыни), а если соляная кислота отсутствует, то прибегают к ее замещению (таблетки Ацедин-Пепсин, Абомин, Бетацид).
Если синтезируется много кислоты, то проводится восстановление моторной функции холинолитиками (Атропин сульфат, Гастроцепин, Метацин, Платифиллин). При возникновении эрозии назначаются блокаторы Н-2 рецепторов (Омез, Циметидин, Фамотидин, Ранитидин), которые подавляют секреторную функцию.
Избежать обострения хронического гастрита получится только придерживаясь рационального питания с соблюдением графика приема пищи (чтоб не допускать ощущение голода или переедания), а также отказавшись от спиртосодержащих напитков и курения. Необходимо провести санацию хронических инфекционных очагов.
Язвенная болезнь
Если игнорировать гастрит, то со временем в слизистой ткани желудка появятся язвы, прободение которых может угрожать жизни больного. Язвенная болезнь рецидивирующая хроническая патология, склонная к развитию, затрагивающая желудок и двенадцатиперстную кишку. Для заболевания характерно ухудшение эндокринной и нейрогуморальной регуляции, двигательной, секреторной и защитной функции затронутого органа.
Развивается язвенная болезнь в результате:
- генетической предрасположенности и наследственности (не активен в достаточной мере антитрипсин, есть HLA-В5-антиген, первая группа крови, повышена выработка соляной кислоты);
- заболеваний желудка и кишечника (дуоденит, функциональные нарушения, гастрит);
- курения, злоупотребления алкоголем;
- неправильного режим питания;
- приема медикаментов, угнетающих защитные свойства слизистой (Бутадион, Аспирин, Индометацин);
- хронического стресса.
При язве желудка появляются боли вверху живота, которые способны отдавать за грудину, в левое плечо, поэтому иногда они путаются со стенокардической болью. Если язва развилась у малой кривизны желудка, то боли появляются спустя 15–60 минут после трапезы.
Поражения антрального отдела вызывают ночные, «голодные» или так называемые поздние боли, которые ощущаются через 2–3 часа после еды. Язва образовавшиеся в пилорической части вызывает интенсивные боли, которые не зависят от приема пищи. Боль в левом подреберье после еды появляется, если есть язва в области сфинктера, дна или тела желудка.
Помимо боли, также характерна отрыжка воздухом или пищей, тошнота, рвота (при изъявлении привратника), срыгивание, метеоризм, запор.
При язвенной болезни может возникнуть кровотечение, прободение в брюшную полость или малигнизация (клетки перерождаются в раковые).
Лечение предполагает соблюдение щадящей диеты (стол No 2), отказ от пагубных привычек, включает медикаментозную терапию. Чрезмерную выработку пепсина и соляной кислоты подавляют с помощью Атропина, Платифиллина, Метацина, Ранитидина, Омеза. Способствует нормализации эвакуаторной функции Мотилиум, Церукал.
Препараты на основе висмута (Де-нол) защитят слизистую желудка. Для уничтожения хеликобактер необходим прием антибиотика. Ускорят процесс регенерации клеток Вентер, Метилурацил, Солкосерил. Если сильно начал болеть живот, при этом мышцы напряжены, а газы не отходят, то, вероятно, что это прободение язвы. Данное состояние требует срочного хирургического вмешательства.

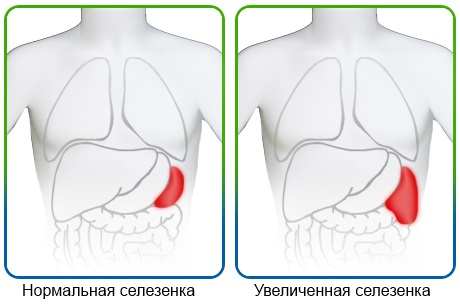
Панкреатит
Болит чаще всего под левым ребром из-за воспаления хвоста поджелудочной железы. Из-за нарушения выхода ферментов в результате закупорки, в железе начинается процесс самопереваривания, что приводит к сильной боли. Количество ферментов повышается после приема пищи, соответственно, болезненность нарастает именно в этот период. При остром панкреатите боль постепенно усиливается.
Панкреатит развивается в результате:
- хронического алкоголизма;
- аутоиммунных заболеваний (иммунные клетки распознают клетки организма как чужеродные и атакуют их);
- проникновения паразита;
- нарушения обмена веществ (стенки сосудов сужаются из-за оседания на них липидов);
- длительной гормональной терапии;
- воздействия вирусной инфекции (микоплазмы, гепатита, паротита).
Признаками панкреатита являются:
- боль в животе при прощупывании и после еды;
- тошнота, рвота;
- пенистый стул, при опорожнении кишечника есть болезненность;
- учащенное сердцебиение;
- одышка;
- снижение массы тела.
Диагноз подтверждается ультразвуковым исследованием. При остром панкреатите показано голодание в течение 3–5 дней, чтобы обеспечить органу функциональный покой. В некоторых случаях назначается питание внутривенно. Затем больному рекомендуется придерживаться строгой диеты (стол No 5 П) в течение 2–4 месяцев.
Снять боль помогут спазмолитики и холодный компресс. При панкреатите назначается консервативная терапия, а в случае закупорки желчного протока камнем и хирургическое лечение. Больному прописываются спазмолитики (Но-шпа, Дротаверин) для снятия боли, мочегонные препараты (Фуросемид, Диакарб) для выведения токсинов и снятия отека железы, ингибиторы ферментов (Контрикал, Гордокс), антибиотики при гнойной инфекции, витамины (группы В, С, Е, А).
Диафрагмальная грыжа
Диафрагма разделяет брюшную и грудную полость. Она задействована в процессе дыхания и препятствует проникновению органов брюшной полости в область грудины. При травме или слабости соединительной ткани вероятен разрыв диафрагмы и поднятие части желудка на несколько сантиметров выше или защемление пищевода.
Диафрагмальная грыжа вызывает схожие симптомы с заболеваниями ЖКТ. Неправильный диагноз или игнорирование клиники может привести к ущемлению грыжи, в результате чего потребуется срочное хирургическое вмешательство. При грыже диафрагмы развиваются следующие симптомы:
- отрыжка;
- изжога;
- вздутие живота (из-за проникновения воздуха в желудок);
- боль может возникать внизу или вверху живота, сбоку;
- усиливается боль после еды, при движении, поворотах туловища.
Диагноз подтверждается с помощью УЗИ или МРТ, ФЭГДС.
Если грыжа небольшая, то проводится консервативная терапия. Назначается диета, исключающая из рациона острую, кислую пищу. Есть нужно часто, небольшими порциями, чтоб не перегружать желудок. Для устранения изжоги назначаются антациды (Фосфалюгель, Омез, Ранитидин, Альмагель). Боль снимают спазмолитические препараты (Но-шпа, Дротаверин).
Хирургическое лечение необходимо при защемлении грыжи или при ее больших размерах. Грыжевой мешок иссекается и проводится ушивание отверстия грыжи или наложение синтетических материалов. Если боли возникают только после еды, то необходимо откорректировать меню. Исключить все жирные, жареные, острые блюда, алкоголь.
Следить чтоб пища не была слишком горячей или холодной. Есть необходимо небольшими порциями, желательно каждые 4 часа или хотя бы в одно и то же время. Избегайте стрессовых ситуаций, поскольку они сильно сказываются на моторной функции желудка.
Если при соблюдении диеты боли в левом подреберье после каждого приема пищи продолжают беспокоить, то необходимо показаться терапевту или гастроэнтерологу. Врач после проведенного обследования назначит лекарственные препараты, устраняющие причины патологии. При возникновении острой боли, сильной тошноты или рвоты, слабости, повышении температуры, изменение цвета кожи в области живота необходимо вызывать скорую помощь.
Источник