При кольпите болит поясница

Здоровье женского организма — это успешная реализация функции, заложенной самой природой. Счастье материнства и продолжение рода напрямую зависят от работы органов репродуктивной сферы. Различные воспалительные процессы могут привести к плачевным последствиям, в том числе, к бесплодию. Среди множества специфических заболеваний, способных лишить женщину её предназначения, есть одно, которое часто недооценивают, относясь к нему с недостаточным вниманием — хронический вагинит.
Характеристика хронического вагинита
Хронический вагинит (кольпит, вагиноз) — это воспаление слизистой оболочки влагалища. Считается самой распространённой патологией среди представительниц прекрасного пола репродуктивного возраста. Иногда может охватывать не только слизистое покрытие влагалища, распространяясь на наружные половые органы.
Так выглядит воспалительный процесс слизистой вагины
Вагинит может быть специфическим, вызванным патогенными микроорганизмами, и неспецифическим, когда причиной его возникновения является рост условно-патогенной микрофлоры, которая в норме присутствует во влагалище.
Так выглядит воспалённая вагина
Хронический вагинит есть не что иное, как следствие нелеченого острого воспаления. Болезнь переходит в затяжную фазу развития. Практически около 70% женщин всего мира, ведущих активную половую жизнь, сталкиваются с данным заболеванием.
Это связано со следующими факторами:
- снижением иммунитета в целом;
- ослаблением функции яичников;
- патологией мочеполовой системы;
- травмами влагалища;
- несоблюдением правил личной гигиены;
- деградацией тканей влагалища на фоне старения;
- инфекционным заболеванием;
- проблемами экологического характера.
Организм любой здоровой женщины устроен так, что при попадании во влагалище различных патогенных микроорганизмов происходит его самоочищение. Микробы просто погибают. Однако всё меньшее количество людей может похвастаться крепостью своего здоровья.
В чём опасность заболевания
Увы, не все женщины, заподозрив неладное, вовремя обращаются за квалифицированной медицинской помощью к врачу. Чаще они прибегают к самолечению, что приводит к переходу болезни в хроническую форму. При этом воспаление распространяется на иные органы:
- матку;
- яичники;
- маточные трубы;
- шейку матки;
- наружные половые органы.
Опасность хронического кольпита заключается в том, что этот недуг почти не имеет ярких симптомов. Картина болезни часто «размыта». Дискомфорт и боли в области женских половых органов отсутствуют, а воспаление проявляет себя вяло и не выражено.
Вагинит: мнение врача о заболевании — видео
Основные причины и факторы возникновения болезни у женщин
Основным поводом для возникновения вагинита могут стать следующие болезни и состояния:
- скарлатина;
- корь;
- сахарный диабет;
- гормональный сбой;
- венерические заболевания:
- гонорея;
- сифилис;
- хламидиоз;
- микоплазмоз;
- кандидоз;
- ВИЧ;
- гипотиреоз;
- злоупотребление антибиотиками;
- менопауза;
- аллергия;
- частые аборты.
Здоровая и патогенная среда влагалища
Симптоматика
Лишь в очень редких случаях хронический вагинит способен проявить себя болью и сухим влагалищем во время занятия сексом.
Единственный явный признак хронического воспаления слизистой влагалища — это необычные обильные выделения, иногда с отвратительным запахом (что зависит от возбудителя инфекции).
Жжение и зуд, покраснение и отёки не всегда беспокоят больных. При отсутствии обострения хронический вагинит не проявляет себя ни болями внизу живота, ни кровянистыми выделениями.
Симптомы хронического вагинита в период обострения
Однако хронический кольпит имеет склонность к периодическим и регулярным рецидивам, которые связаны с некоторыми состояниями организма женщины. Это могут быть:
- менструация;
- беременность;
- переохлаждение;
- злоупотребление алкоголем;
- переутомление;
- сезонные эпидемии.
При этом возможно редкое проявление следующих симптомов:
- покраснение и отёк наружных половых органов;
- жжение и зуд половых органов;
- обильные выделения из влагалища разного типа (творожистые, гнойные, молочные, слизеподобные) с неприятным резким запахом;
- повышение температуры тела;
- учащённое болезненное мочеиспускание;
- ноющие боли в нижней части живота;
- снижение либидо;
- боли и дискомфортные ощущения во время половой близости.
Боли и дискомфорт внизу живота могут быть симптомами обострения вагинита
Это лишь общие для всех видов кольпитов признаки.
Специфические признаки
Существуют также специфические черты заболевания, которые зависят от возбудителей и типа воспалительного процесса слизистой. Иногда встречаются вагиниты, вызванные смешанной болезнетворной флорой.
Признаки в зависимости от формы патологии — таблица
Диагностика
Только своевременное правильное диагностирование и последующее лечение способно предотвратить возникновение осложнений, так как велик риск развития восходящей инфекции.
Подготовка к обследованию
До обращения к врачу необходимо провести ряд действий по подготовке к обследованию:
- За пару дней до посещения гинеколога требуется отказаться от:
- половых контактов;
- спринцеваний;
- вагинальных свечей и таблеток.
- Провести вечером накануне обращения к доктору обычный туалет половых органов. При этом утром мыться не стоит.
- Воздержаться от мочеиспускания за 2–3 часа до приёма.
Этапы диагностирования
Для диагностики вагинита используют следующие методы исследования:
- Сбор анамнеза.
- Гинекологический осмотр или кольпоскопия.
- Общие анализы: крови и мочи.
- Биохимический анализ крови.
- Мазок на микрофлору
- Бактериологическое исследование.
- При вирусном поражении органов или в случае нормальных показателей всех иных анализов проводится ПЦР.
- В случаях необходимости и при подозрении на другую патологию проводится УЗИ женских органов.
Исследование мазка из влагалища — важный этап диагностики
Что такое кольпоскопия
Кольпоскопия проводится в тех случаях, когда не представляется возможным проведение гинекологического осмотра при помощи зеркал или детальной проверки влагалища и шейки матки на предмет присутствия осложнений:
- перфорации стенок;
- свищей;
- абсцесса;
- язв.
Анализы мочи и крови
Лабораторные анализы мочи и крови необходимы для определения степени воспаления и общего состояния организма.
Общий анализ мочи — сравнительная таблица
Анализ крови в сравнении — таблица
Мазок на флору
Исследование помогает выявить наличие и тип возбудителя.
Нормы и отклонения — таблица
Исследование с помощью ПЦР
ПЦР (полимеразная цепная реакция) — метод, определяющий наличие возбудителя инфекции при вагините. Точность правильно выполненного исследования достигает 100%. Выявляет единичные клетки бактерий или вирусов даже тогда, когда другие анализы не позволяют это сделать. Особенно эффективна такая диагностика при скрытом течении патологии.
Как лечить хронический кольпит
Способ лечения зависит от сопутствующего заболевания, вызвавшего кольпит. То есть терапия полностью направлена на исключение провоцирующих факторов.
Медикаментозная терапия: комплексный подход
Любое успешное лечение требует комплексного подхода.
- Требуется применение лекарственных средств, влияющих на возбудителей:
- для лечения трихомонадного кольпита используют:
- Метронидазол;
- Тинидазол;
- Гексикон;
- для лечения кандидозного вагинита применяют:
- Кетоконазол;
- Миконазол;
- Пимафукорт;
- Клотримазол;
- Нистатин;
- Флуконазол;
- для лечения бактериального специфического кольпита:
- Метронидазол;
- макролиды: Эритромицин;
- цефалоспорины: Цефтриаксон;
- Клиндамицин.
- для лечения трихомонадного кольпита используют:
- Для лечения атрофического вагинита используют гормональные препараты:
- Климонорм;
- Овестин.
- Для лечения хронического неспецифического кольпита в качестве местной терапии врачом может быть назначено одно из следующих медикаментозных средств (вагинальных свечей):
- Полижинакс;
- Тержинан;
- Вокадин;
- Микожинакс.
- Для устранения неприятных ощущений и облегчения симптомов используют антисептики и дезинфекторы:
- раствор соды;
- марганцовку;
- борную кислоту;
- Мирамистин;
- Хлоргексидин.
- Параллельно проводят корректировку сопутствующих недугов, способных провоцировать развитие вагинита, таких как сахарный диабет, ожирение, гормональная дисфункция, гипотиреоз.
Восстановление иммунитета и микрофлоры влагалища — один из главных этапов лечения, независимо от вида вагинита. Поэтому на этой стадии терапии интравагинально используют следующие препараты:
- Бифидумбактерин;
- Бификол;
- Лактобактерин;
- Ацилакт;
- Бактисубтил.
Схему терапевтического лечения составляет врач. И только он назначает или отменяет препараты. Самолечение запрещено.
Медикаменты при вагините — фотогалерея
Можно ли вылечить патологию народными методами
Даже использование народных методов лечения должно производиться под контролем и с согласия доктора. Все они — лишь дополнение к основной терапии. Положительный эффект может быть достигнут только при взаимодействии современных антибактериальных препаратов и народных средств.
Для дезинфекции слизистого слоя влагалища и восстановления его микрофлоры часто используют отвары, настои растений.
- Настой из цветков ромашки, календулы и листьев шалфея:
- Берут измельчённое растительное сырьё в одинаковых пропорциях (или уже готовую аптечную травяную смесь).
- Смесь в количестве 2 ст. ложек заливают одним стаканом кипятка, настаивают на пару 30 минут.
- Охлаждают до комнатной температуры, фильтруют, отжимают.
- Полученный отвар доливают до объёма 250 мл. Применяют для подмывания и спринцевания.
- Настой из травы полевого хвоща:
- 2 ст. ложки сухого растительного сырья заливают 500 мл крутого кипятка.
- Настаивают в термосе около трёх часов.
- Процеживают, охлаждают и используют для обработки влагалища.
- Настой из травы чистотела:
- Настой готовится в термосе. Для этого 2 ст. ложки сушёных листьев заливают 1 л свежего кипятка.
- Настаивают в течение трёх часов.
- После остывания фильтруют и применяют готовое средство для спринцевания или ванночек.
- Отвар из молодых сосновых веток:
- Для приготовления раствора 100 г свежезаготовленного сырья заливают литром кипячёной тёплой воды.
- Томят в эмалированной или стеклянной посуде на слабом огне полчаса.
- Затем процеживают, охлаждают и применяют для ежедневных вагинальных спринцеваний.
- Раствор прополиса:
- Небольшой шарик прополиса помещают в неметаллическую посуду.
- Заливают 2 л кипячёной воды и держат на водяной бане в течение часа.
- Остужают и фильтруют.
- Пропитывают ватный тампон в полученном растворе и вводят во влагалище на 5–6 часов. Процедуру повторяют регулярно каждый день в течение недели.
- Настой из ромашки и донника:
- Травы смешивают в одинаковых пропорциях.
- Смесь в количестве 1 ст. ложки заваривают одним стаканом крутого кипятка и настаивают не менее часа.
- Раствор фильтруют.
- Ватный тампон промачивают полученным настоем. Вводят его во влагалище перед сном на всю ночь. Процедуру повторяют регулярно каждый день в течение 10 суток.
- Отвар из свежих листьев грецкого ореха:
- Промытые листья орехового дерева в количестве 100 г заливают одним литром кипятка.
- Доводят до кипения и варят на медленном огне в течение 20 мин.
- Охлаждают и фильтруют. Используют для вагинального спринцевания дважды в день.
- Настой валерианы с мятой, манжеткой и цветками яснотки:
- Растительный сбор (в равных пропорциях всех составных частей) в объёме 30 г заваривают 300 мл кипячёной воды.
- Настаивают 20–30 мин.
- Процеживают.
- Принимают внутрь по 150 мл дважды в сутки на протяжении 10–12 дней.
- Настой шалфея:
- Около 30 г растительного сырья заливают 0.5 л крутого кипятка.
- Настаивают в течение 1–3 часов.
- Процеживают и пьют по 100 мл напитка трижды в день в течение 2 недель.
- Настой лимона с тысячелистником и шиповником:
- Цедру 1 лимона смешивают с шиповником (25–30 г) и тысячелистником (15 г).
- Смесь заливают тремя стаканами кипятка.
- Настаивают в термосе на протяжении 1–3 часов.
- Процеживают. Употребляют этот чай как общеукрепляющее средство при вагините по полстакана ежедневно в течение месяца.
Целебные травы, применяемые в лечении кольпита — фотогалерея
Осложнения и последствия
Независимо от своего типа хронический вагинит требует врачебного вмешательства и обязательного квалифицированного лечения. Иначе инфекция способна распространиться на женские половые внутренние органы или на мочевыводящие пути. Негативными последствиями могут стать:
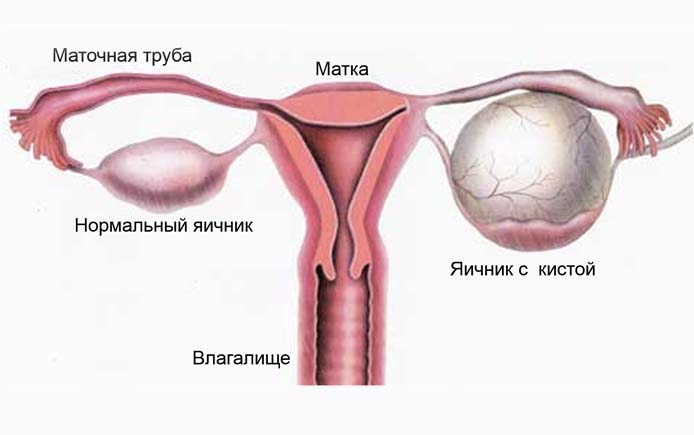
- воспалительные процессы в матке и яичниках;
- бесплодие;
- эрозия шейки матки;
- внематочная беременность;
- преждевременные роды;
- фригидность;
- развитие онкологии;
- заражение будущего ребёнка и сексуальных партнёров.
Своевременно выявленное заболевание — это полпути на дороге к выздоровлению. Лечение, проведённое рационально и в полном объёме, позволяет рассчитывать на успех в победе над недугом.
Профилактические мероприятия
Незаменимыми мерами в лечении хронического вагинита являются комплексные профилактические мероприятия. Для предотвращения развития заболевания и распространения инфекции необходимо следующее:
- соблюдать правила личной гигиены и санитарии;
- придерживаться всех рекомендаций лечащего врача;
- применять методы рационального и здорового питания;
- отказаться от вредных привычек;
- вести активный образ жизни;
- избегать частой смены половых партнёров;
- выбирать нижнее бельё из натуральных тканей;
- отказаться от влагалищных противозачаточных средств;
- повышать иммунитет, используя поливитамины и иммуномодуляторы.
Чтобы навсегда избавиться от ненавистного заболевания, необходимо набраться терпения и приступить к лечению, используя все возможные методы, которые рекомендует врач. Иначе эта коварная патология создаст множество проблем со здоровьем, став препятствием на пути к женскому счастью.
- Автор: Елена Гостищева
- Распечатать
Оцените статью:
Источник

Кольпитом называют воспалительный процесс во влагалище, появившийся вследствие попадания на его слизистую оболочку таких возбудителей, как стрептококк, стафилококк, трихомонада, хламидия и пр. Патология также возникает из-за гормональных нарушений и каких-то инфекционных болезней. Это одно из самых распространенных заболеваний половых органов, особенно часто встречающееся у женщин в репродуктивном возрасте.
При отсутствии своевременного лечения кольпит может перейти из влагалища на шейку матки и саму матку, затем поразить придатки и вызвать воспаление в маточных трубах. Такие осложнения чреваты эрозией шейки матки, заболеванием яичников, эндометритом, эндометриозом, внематочной беременностью, половой дисфункцией, спайками маточных труб, бесплодием.
Причины
В химическом составе микрофлоры влагалища здоровой женщины содержится молочная кислота, которая препятствует попаданию в половые органы болезнетворных бактерий и их развитию. Однако при наличии определенных факторов химический состав влагалища изменяется, и создается благоприятная для размножения бактерий среда. Такими факторами, вызывающими кольпит, могут быть:
- Эндокринные заболевания;
- Сильный стресс;
- Длительный прием антибиотиков;
- Смена рациона питания;
- Инфекционные заболевания;
- Венерические болезни;
- Герпес гениталий;
- Вирусная папиллома;
- Повреждения (царапины, трещины) слизистой оболочки влагалища;
- Резкая перемена климата;
- Врожденные анатомические патологии влагалища;
- Сбой в работе иммунной системы;
- Несоблюдение гигиены;
- Аллергия;
- Кандидоз;
- Микоплазмоз;
- Уреаплазмоз;
- Бактериальный вагиноз;
- Беспорядочные половые связи:
- Гормональный дефицит, менопауза.
Причиной кольпита могут стать стрептококки, кишечная палочка, микоплазмы, гонококки, трихомонады, хламидии и т.д. Они попадают во влагалище из внешней среды и из воспалительных очагов в организме женщины. В том случае, если у нее снижены защитные функции влагалищной микрофлоры, микробы беспрепятственно размножаются, проникают в ткани и вызывают воспаление.
Симптомы
Заболевание имеет несколько разновидностей, классификация которых ориентирована на причину его возникновения. Так, если источником воспаления стала трихомонада, болезнь относят к типу трихомонадного кольпита. При размножении в женских половых органах дрожжеподобных грибков начинается кандидозный кольпит. Если заболевание спровоцировано недостатком гормонов, оно называется атрофическим кольпитом.
Симптомы кольпита зависят от его формы, вида и возбудителя воспаления. В острой форме заболевания обычно внезапно появляются боль в нижней части живота, жжение и зуд в области влагалища, обильные выделения. Может возникнуть зуд и жжение при мочеиспускании. Слизистая оболочка влагалища становится отечной, очень чувствительной и иногда кровоточит при неосторожных прикосновениях к ней.
При острой форме болезни нередко поднимается температура тела, появляются тошнота и рвота.
Симптомы кольпита в хронической форме выражены не так явно. Они проявляются как тянущие, ноющие боли в пояснице и нижней части брюшной области и выделения необычного характера, зависящие от причины заболевания.
Например, при трихомонадном кольпите выделения густые, желтоватые или зеленоватые. Кандидозная форма (молочница) отличается белыми творожистыми выделениями. В случае атрофической разновидности они довольно редкие, гнойные и кровянистые.
Иногда симптомом кольпита является болезненность во время сексуального контакта и существенное снижение либидо. Это происходит при нарушениях гормонального баланса, вызванных воспалительным процессом.
При появлении хотя бы одного или двух из таких симптомов требуется консультация специалиста-гинеколога. Он определит причину их возникновения и назначит соответствующее лечение кольпита.
Лечение
 При лечении кольпита выбирается такой метод комплексной терапии, который будет оптимальным при том или ином варианте заболевания.
При лечении кольпита выбирается такой метод комплексной терапии, который будет оптимальным при том или ином варианте заболевания.
Лечение кандидозного кольпита начинается с очистки влагалища от грибков и продуктов их жизнедеятельности с помощью спринцевания или ватных тампонов. При этом, как препятствие укреплению грибков на слизистой влагалища, применяются Генцианвиолет или Тетраборал в глицерине. Затем при кандидозном кольпите внутривенно и перрорально назначаются антимикотические средства – Нистатин, Низорал, Пимафуцин.
Атрофический кольпит лечится с помощью заместительной гормональной терапии. Ее осуществляют двумя способами – местно или системно. Первый способ лечения атрофического кольпита заключается в применении вагинальных средств – таблеток или свечей. Второй вариант предусматривает перроральное и инъекционное введение гормональных средств (Климонорма, Овестина и др.).
При лечении трихомонадного кольпита используются в основном антибактериальные препараты – Осарол, Трихомонацид, Метронидазол, Тинидазол, Орнидазол и пр. Местное лечение заключается в использовании вагинальных свеч, кремов и таблеток, содержащих Миконазол и Метронидазол.
Курс терапии при лечении кольпита предполагает назначение его и половому партнеру женщины. Сексуальных контактов на протяжении всего периода приема препаратов желательно избегать. Для эффективного лечения необходимо полностью отказаться от алкоголя и соблюдать диету, исключающую соленую, острую и жирную пищу.
Внимание!
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Записаться на прием к врачу
Источник