Грушевидная мышца болит причины
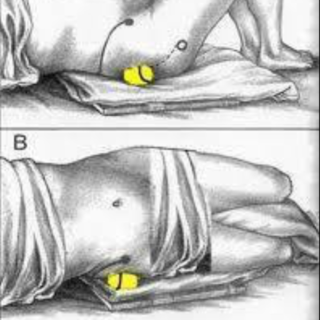
Грушевидная мышца расположена внутри полости малого таза, проходит под ягодичной мышцей и над седалищным нервом. Отвечает за удержание колена и стопы развернутыми вперед при ходьбе, принимает участие в отведении бедра наружу. Если мышца возбуждена, она сдавливает ствол седалищного нерва. Возникает боль в ягодице, которая отдает в зону паха и в ногу. Кроме того, могут сдавливаться крестцовые, ягодичные, половые нервы. Нарушается кровоснабжение. Причины боли в грушевидной мышце, как и симптомы патологии, могут быть разными. Важно вовремя обратиться к врачу, который поставит диагноз и назначит лечение.
Почему возникает боль в грушевидной мышце
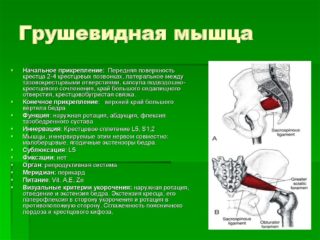 Спазм грушевидной мышцы может возникнуть от ее перенапряжения или воспаления. Первичные причины связаны с воздействием на эту мышцу. К ним относятся:
Спазм грушевидной мышцы может возникнуть от ее перенапряжения или воспаления. Первичные причины связаны с воздействием на эту мышцу. К ним относятся:
- травмы в области ягодиц;
- растяжение или чрезмерное напряжение в результате длительного пребывания в однообразной неудобной позе или во время физических нагрузок;
- воспаление грушевидной мышцы – миозит;
- инъекция, если игла задела корешок нерва;
- сильное переохлаждение.
Вторичные причины связаны с патологиями позвоночника, органов крестцового отдела и малого таза: дискогенный пояснично-крестцовый радикулит, воспалительные и застойные процессы органов малого таза, остеохондроз в пояснично-крестцовой области, гинекологические заболевания.
Вторичные причины синдрома специалисты выявляют у более 80% пациентов.
Как проявляется болевой синдром
 Признаки синдрома могут быть:
Признаки синдрома могут быть:
- локальными: связанные со спазмом или воспалением самой ГМ;
- результатом сдавливания седалищного нерва;
- результатом компрессии артерий и сосудов.
Локальные симптомы: тянущая, ноющая боль в области ягодицы, которая распространяется вниз по задней поверхности бедра, голени и стопы. Болезненность усиливается во время длительной ходьбы, при подъеме по лестнице, после долгого сидения или стояния, при наклоне и приседании. Проявление боли уменьшается в положении лежа или сидя с разведенными ногами. Другие мышцы тазового дна тоже напряжены. Возможны судороги.
В состоянии полного расслабления ягодичной области можно прощупать уплотненную грушевидную мышцу. Если на нее надавить, возникает резкая боль (симптом Бонне-Бобровниковой). Постукивание в районе мышцы провоцирует боль на задней поверхности ноги (симптом Виленкина).
При ущемлении седалищного нерва и компрессии сосудов в подгрушевидном пространстве пациент ощущает боли тупого характера, которые сопровождаются чувством одеревенения, жжения или покалывания по ходу нерва. Усиление этих симптомов могут спровоцировать тепло, стрессовые ситуации, резкая смена погоды.
Компрессия сосудов седалищного нерва и сдавливание ягодичной артерии вызывает резкий спазм сосудов ноги, человек начинает хромать. Чтобы продолжить движение, больному необходимо присесть или полежать. Кожа на ноге бледнеет, пальцы немеют.
Синдром грушевидной мышцы почти всегда сопровождают легкие сфинктерные нарушения: неприятные ощущения в процессе дефекации, перед началом мочеиспускания возникает небольшая пауза.
Диагностика
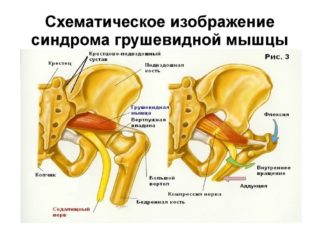 Проводит диагностику и лечит синдром ГМ врач-невролог. Доктор выясняет у пациента характер болевых ощущений и их изменений в зависимости от положения тела, выявляет возможные причины, которые привели к развитию синдрома: диагностированные заболевания позвоночника, крестцового отдела и малого таза, травмы, состояние перенапряжения, переохлаждения.
Проводит диагностику и лечит синдром ГМ врач-невролог. Доктор выясняет у пациента характер болевых ощущений и их изменений в зависимости от положения тела, выявляет возможные причины, которые привели к развитию синдрома: диагностированные заболевания позвоночника, крестцового отдела и малого таза, травмы, состояние перенапряжения, переохлаждения.
После беседы врач проводит медицинский осмотр: отмечает особенности походки, осанки, проверяет наличие болевых ощущений в разных положениях тела.
Чтобы определить место уплотнения тканей, оценить чувствительность, мышечную силу и выраженность рефлексов врач проводит мануальные тесты.
Один из методов подтверждения диагноза синдрома грушевидной мышцы — введение раствора анестетика непосредственно в мышцу. Эта процедура проводится под контролем рентгена или компьютерной томографии. Если после укола боль исчезает, делают вывод о наличии синдрома.
При подозрении на то, что синдром ГМ является сопутствующим какому-либо заболеванию, назначается радиографическое исследование: рентгенография, магнитно-резонансная или компьютерная томография.
Лечение синдрома грушевидной мышцы
Лечение СГМ – консервативное, комплексное. Хирургические методы применяются в редких случаях: например, операция необходима, если синдром вызван межпозвоночной грыжей.
В острой стадии синдрома сначала нужно снять болевой синдром и спазм грушевидного мускула.
Медикаментозное лечение
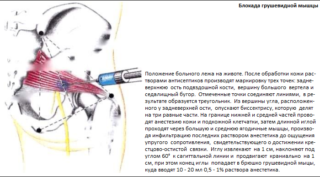 Чтобы блокировать боль и снять воспаление, врач назначает противовоспалительные нестероидные препараты – ПВНП. При сильных болях противовоспалительные средства дополняют анальгетиками.
Чтобы блокировать боль и снять воспаление, врач назначает противовоспалительные нестероидные препараты – ПВНП. При сильных болях противовоспалительные средства дополняют анальгетиками.
Для снятия напряженности мышц прописывают спазмолитики. Если они не помогают, специалист назначает курс миорелаксантов.
Когда пациента беспокоит очень сильная боль в грушевидной мышце, проводят новокаиновую или лидокаиновую блокаду — брюшко грушевидной мышцы обкалывают раствором анестетика.
На этапе восстановления, если нет противопоказаний, в качестве согревающего средства на поясницу ставят банки, горчичники или перцовый пластырь. Есть пластыри, которые содержат НПВС и анестетики и действуют на очаг воспаления небольшими дозами лекарства в течение длительного времени. Хорошим согревающим эффектом обладает бальзам «Звездочка».
Физиотерапия
Медикаментозное лечение должно сочетаться с методами физиотерапии:
- электрофорез: лекарственные вещества вводятся больному через кожу с помощью гальванического тока;
- фонофорез: введение в организм активных лекарственных веществ при помощи ультразвуковых колебаний;
- магнито-лазерная терапия: сочетание лазерных волн и магнитного поля помогает снять отек и воспаление, повышает защитные силы организма;
- УВЧ-терапия: электромагнитные поля ультравысокой частоты с помощью специального оборудования проникают в ткани и органы человека и способствуют снижению боли, воспаления, отеков, стимуляции кровообращения;
- амплипульс терапия: воздействие на участки тела синусоидальными моделированными токами, которые способствуют обезболивающему, противовоспалительному, рассасывающему, противоотечному процессу.
Массаж и ЛФК
На ранних стадиях болезни может быть эффективен лечебный массаж пояснично-ягодичной области. Процедуру должен проводить специалист.

Массаж грушевидной мышцы теннисным мячом
В домашних условиях спазм в мышцах поможет снять теннисный мячик. Массируйте им болезненную область медленными и плавными круговыми движениями.
При синдроме ГМ необходимо выполнять комплекс упражнений лечебной физкультуры. Мягкое растяжение зажатой мышцы поможет ей расслабиться, улучшится кровообращение в районе защемления седалищного нерва. На каждом этапе лечения физиотерапевт подберет упражнения индивидуально, с учетом возраста, веса, физической формы.
Правила выполнения упражнений:
- не делайте гимнастику при больных коленях и тазобедренных суставах, после операций, при которых запрещены физические упражнения, при беременности;
- выполняйте упражнения медленно, плавно, не доводите движения до боли;
- дышите носом, спокойно, без задержек;
- занимайтесь, при возможности, 3 раза в день, минимум – 5 раз в неделю;
- каждое упражнение выполняйте в течение 30 секунд и повторяйте от трех до пяти раз;
- перед гимнастикой обязательно проведите разминку в течение 10 минут: это могут быть любые движения в тазобедренных суставах и пояснице в положении стоя, сидя, лежа, которые не доставляют болезненных ощущений.
Несколько универсальных упражнений, которые направлены на растяжение грушевидной мышцы:
- Лежа на спине, согните ноги в коленях, стопы — на ширине плеч. Медленно сводите и разводите колени.
- В том же положении соедините стопы и колени. Наклоняйте колени в одну, затем в другую сторону.
- Встаньте на четвереньки. Отведите больную ногу в сторону и аккуратно выпрямите. Верните ногу в исходное положение. Повторите эти движения другой ногой.
- Сядьте на стул так, чтобы бедро и голень образовали угол 90°, и положите больную ногу на здоровое колено. Медленно наклонитесь к ноге, лежащей сверху. Повторите от пяти до десяти раз, затем поменяйте ногу.
Когда состояние улучшится, периодически нескольких минут посидите, положив ногу на ногу. Упражнения можно выполнять в профилактических целях для укрепления мышц таза.
Профилактические меры
 Чтобы избежать спазмов, защемления нерва и боли в области грушевидной мышцы, следуйте профилактическим рекомендациям:
Чтобы избежать спазмов, защемления нерва и боли в области грушевидной мышцы, следуйте профилактическим рекомендациям:
- Любое заболевание лечится быстрее на начальной стадии развития. Регулярно проходите профилактическое медицинское обследование организма.
- Берегите позвоночник: поддерживайте прямую осанку. Нe поднимайте тяжести резко из наклонного положения. Хорошо укрепляет позвоночник и мышцы спины плавание.
- Если вы занимаетесь спортом, проводите разминку перед занятиями и растяжку после тренировок. Контролируйте свои движения и не перенапрягайте мышцы чрезмерно. Избегайте физических упражнений, которые вызывают болевые ощущения.
- Не переохлаждайтесь.
- Не сидите и не лежите долго в положении, оказывающем излишнее давление на ягодицы. Если работа сидячая, делайте перерывы с упражнениями на разминку мышц: походите, сделайте несколько наклонов.
- Своевременно лечите полученные травмы.
Также профилактика включает соблюдение правил здорового питания, режима сна и отдыха. Переутомление и нервное напряжение негативно сказываются на работе всех органов и систем.
Источник
Грушевидная мышца – это внутренняя мышца таза, соединяющая между собой тазовые кости. При ее воспалении происходит сдавление кровеносных сосудов, защемление седалищного нерва, а также нервных окончаний крестцового отдела позвоночника. Из-за этого человек испытывает сильную боль в области ягодиц, которая может отдавать в бедро, голень, пах. Такое явление получило название синдрома грушевидной мышцы.
Синдром грушевидной мышцы поражает людей всех возрастов, мужчин и женщин, молодых и пожилых. О его симптомах и лечении полезно знать всем, кто занимается спортом, физическим трудом, ведет активный образ жизни.

Причины развития синдрома
Причины воспаления грушевидной мышцы могут быть различными. Как правило, играют негативную роль следующие факторы:
- Переутомление грушевидной мышцы, чрезмерные физические нагрузки;
- Переохлаждение организма;
- Постоянный стресс, переутомление;
- Нахождение тела в неудобном положении;
- Недостаток микроэлементов в костях таза (из-за несбалансированного питания либо обменных нарушений);
- Травма области таза, растяжение или гематома;
- Опухоль в корешках спинного мозга;
- Неправильно сделанный укол;
- Запущенная стадия остеохондроза крестцового или поясничного отделов позвоночника.

Характерные симптомы
Синдром никогда не протекает скрыто. Он заявляет о себе сразу, не давая покоя пациенту.
Главный симптом – резкая боль в области таза, утихающая в положении сидя или лежа при разведении ног, усиливающаяся при закидывании нога за ногу, вставании. Характер боли – тупой, ноющий, иногда простреливающий, дергающий. Проявляется характерная метеозависимость: при смене погоды боль усиливается. Часто нарастание болевых ощущений происходит в теплом помещении в ночное время суток.
 Если защемляется седалищный нерв, боль может распространяться на ягодицы, внутреннюю поверхность бедра и даже на всю ногу, вплоть до пальцев. Появляется хромота, онемение, потеря чувствительности.
Если защемляется седалищный нерв, боль может распространяться на ягодицы, внутреннюю поверхность бедра и даже на всю ногу, вплоть до пальцев. Появляется хромота, онемение, потеря чувствительности.
Воспаление мышцы может перейти на органы малого таза, в частности, мочевой пузырь, что проявляется покалыванием и местными болями, нарушением мочеиспускания.
Мышечная и нервная ткани в области таза испытывают недостаток кровоснабжения. При ишемии седалищного нерва возникают давящие боли с ознобом, жжением, чувством сильного онемения. Тепло, перемена погоды, стрессовые ситуации, ощупывание голени вызывают усиление боли.

Сдавление сосудов, в том числе нижней ягодичной артерии, вызывает бледность кожи, спазмы, хромоту. В спокойном положении боль обычно проходит. Больному тяжело идти, ему необходимо расслабить конечность (сесть или лечь), чтобы он смог потом встать и передвигаться.
Пускать на самотёк недуг нельзя. Кроме массы неприятных ощущений, он может вызвать осложнения. Следует обратиться за медицинской помощью.
Методы диагностики
Боли в тазовой области вызывают многие другие заболевания: грыжи нижних отделов позвоночника, воспалительные процессы в малом тазу, остеохондрозы, артриты прилегающей к тазу локализации. Поэтому для постановки диагноза важно дифференцировать патологии, выделив настоящую причину болей.
На первом для этого используется мануальный осмотр пациента в различных положениях тела. Врач попросит скрестить ноги, развести их под сопротивлением, согнуть ногу в положении лёжа. В сложных случаях используется ректальный или влагалищный осмотр, целью которого является прощупывание грушевидной мышцы. Критерий определения заболевания – напряженность воспаленной мышцы.
Один из часто используемых диагностических методов – новокаиновый тест. В грушевидную мышцу вводится инъекция препарата из ряда новокаинов. При синдроме грушевидной мышцы боль исчезнет либо значительно ослабнет.
Грушевидная мышцы закрыта объёмными мышцами ягодиц, поэтому исследование её аппаратными методами затруднительно и мало информативно. Некоторое исключение представляет эхографическая диагностика седалищного нерва. Эхографию делают с обеих сторон для сравнения результатов. С больной стороны наблюдается усиление кровотока, утолщение нервной ткани. МРТ и КТ также проводятся в диагностических целях, однако их данные больше имеют отношение к диагностике новообразований. Важно проверить, имеются ли в области таза опухоли. Если есть подозрение на ущемление нервных окончаний поясничного или крестцового отделов, делается МРТ с контрастным веществом, вводимым в мышцу ягодицы.
Лечение данной патологии длительное, оно проводится комплексно сразу по нескольким направлениям.

Медикаментозное
10-дневный курс противовоспалительных нестероидных препаратов – основа терапевтического лечения. Они могут назначаться в виде таблеток либо внутримышечных инъекций (2 укола через 6 часов ежедневно). Хорошо зарекомендовали себя препараты кетанов и другие медикаменты этой группы.
В случае сильных болей назначаются анальгетики, спазмолитики, миорелаксанты. Проводится лечение заболевания, ставшего первопричиной развития синдрома.
Поскольку синдром имеет свойство сезонно обостряться, курсы лечения повторяются несколько раз и проводятся дважды в год.

Блокада
Для снятия зажима и спазма грушевидной мышцы используется новокаиновая блокада. 10 мл новокаина (доза для взрослого) вводится с помощью шприца на глубину 6-8 см в пространство между грушевидной мышцей и крестцовым корешком.
Хирургическое
Хирургический метод применяется только в самых тяжелых случаях. Обычно это осложнение в виде пареза стоп. Она происходит из-за сильного давления измененной грушевидной мышцы на нерв. Суть операции состоит в иссечении грушевидной мышцы и высвобождения седалищного нерва.

Массаж
На ранних стадиях заболевания бывает эффективен лечебный массаж. Сеанс начинается с разминания околопозвоночной зоны с переходом на пояснично-крестцовую область. Разминается ягодица на больной стороне, затем задняя поверхность ноги. Сеанс длится 15-20 минут. Массаж следует проводить под контролем лечащего врача. Рекомендуется курс из 12 процедур с повторением через месяц.

Физиотерапия
Физиотерапевтические процедуры полезны и эффективны как дополнительные методы лечения. Обычно врачи отправляют пациентов на терапию с помощью аппаратов малых токов:
- Электрофорез;
- Лечение динамическими токами;
- УВЧ;
- Фонофорез;
- Амплипульс;
- Вакуумный массаж.
Появился также лазерный метод лечения, но он пока не является очень распространенным.
Рефлекторные методы
Рефлексотерапия включает в себя несколько методов лечения, дошедших до нас из древности и успешно используемых при заболеваниях мышц:
- Точечный массаж активных точек организма;
- Иглоукалывание;
- Блокада;
- Лазерное воздействие на точки;
- Прогревание (прижигание) точек;
- Точечно-линейное массирование;
- Лечение через точки на ушной раковине.
Подходит ли тот или иной метод конкретному больному, может решить только практикующий специалист. Выбор методики может отличаться в зависимости от стадии болезни, общего состояния организма, имеющихся заболеваний.
Основу рефлексотерапии составляет древнее восточное учение об активных точках на теле, через которые циркулирует энергия.

Лечебная физкультура
ЛФК помогает больному бороться с недугом, давая возможность чередовать расслабление мышц с небольшими нагрузками. Упражнения снимают напряжение, спазмы. С помощью регулярно выполняемой гимнастики удается укрепить мышцы, а также избежать их атрофии. Чтобы исключить чрезмерные нагрузки, лучше повременить с другими тренировками, посещением тренажерного зала до выздоровления.
Приведенный ниже комплекс упражнений выполняется строго в перечисленном порядке. Можно делать упражнения от 1 до 3 раз в сутки.
- Лечь на спину, согнуть ноги в коленях, свести и развести колени несколько раз. Потом опять свети колени до их соприкосновения. Толкать одно колено другим на протяжение нескольких секунд: сначала левое правым, затем наоборот.
- Лечь на живот, прижав плечи к полу. Одну ногу выпрямить, вторую согнуть в колене. Ладонью руки, противоположной к согнутой ноге, прижать колено к полу через вторую ногу. Удерживаться в таком положении нужно как можно дольше, минимум 30 секунд. То же самое повторяется со сменой ног.
- Лечь на спину. Согнув ноги в коленях, держать их на весу. Больную ногу положить поверх здоровой (так, как в позе «лотоса», только лежа). Обхватить руками бедро опорной ноги и потянуть ее на себя. Упражнение помогает растянуть грушевидную мышцу, она становится менее подверженной спазмам.
- Выполняется с помощником. Сесть на коврик, широко расставив ступни, согнуть и свести колени. Одной рукой опираясь на кушетку, вторую протянуть вперед и начать подниматься. Когда локоть выпрямлен полностью, помощник берет больного за свободную руку и ставит его на ноги (колени при этом размыкаются).
- Для этого упражнения нужен эспандер или плотный растягивающийся шнур (лента). Один конец эспандера закрепить к любому неподвижному предмету (опоре), второй набросить на стопу с больной стороны. Затем встать боком к опоре и с усилием, преодолевая сопротивление эспандера, отвести ногу в сторону как можно дальше, не сгибая ее в колене. Медленно вернуть ногу на место, сдерживая силу сжатия эспандера.

Народные методы
Средства, рекомендуемые народной медициной, помогают усилить эффект от лечения традиционными методами. Как правило, это различные согревающие процедуры в виде компрессов.
- Компресс из черной редьки и хрена.
Небольшой клубень черной редьки и корень хрена измельчить в блендере. Добавить по 1 ст. л. уксуса и соли. Выдержать неделю в темном месте, после чего накладывать на 20 минут на больное место через несколько слоев марли.
- Растирание спиртовыми настойками с перцем.
Смешать тройной одеколон с настойками боярышника, валерианы и жгучего перца, а также 10 растертых таблеток аспирина. Настоять в течение недели в темном месте. Натирать больное место. Затем укутать полиэтиленовым мешком или компрессорной бумагой, сверху намотать теплый платок или шарф.
Компресс из пчелиного воска. Смазать больное место маслом репейника, затем наложить расплавленный (разогретый на водяной бане) пчелиный воск в несколько слоев. Держать до остывания воска. Для удобства воск можно наносить кистью.
Профилактические рекомендации
Основные советы специалистов – не переохлаждаться, не перегружать поясничный отдел позвоночника, регулярно проходить медицинские осмотры, стараться вести здоровый образ жизни, правильно питаться.
Возможные осложнения
В запущенных случаях синдром грушевидной мышцы опасен для жизни, не говоря уж о болевом синдроме, мучающем больного. Это воспалительный процесс в организме, и как всякое воспаление, он чреват осложнениями. Болезнь затяжная, это ослабляет иммунитет всего организма. Боли могут переходить на всю конечность, вызывая парезы мышц, а также на область тазового дна. Синдром грушевидной мышцы способен вызвать воспаление органов малого таза, нарушить функцию прямой кишки, мочевыделительной системы.
Источник


