Болят мышцы и слабость


Мышечная слабость — состояние пониженного мышечного тонуса, при котором нарушается степень напряжения мышц, происходит ослабление двигательных функций. Это не болезнь, а симптом заболеваний эндокринной, нервной, сердечно-сосудистой, локомоторной системы. Физиологическая слабость в мышцах ассоциируется со слишком активной деятельностью, психическим и эмоциональным переутомлением. Диагностика проблемы начинается с жалоб пациента на быструю утомляемость, боль в мышцах определенной конечности или любой другой части тела, что трудно подниматься по лестнице, стоять, сидеть. Для выявления основного заболевания, послужившего причиной мышечных расстройств, необходимо комплексное обследование. Пройти диагностику и подобрать курс лечения можно в сети клиник ЦМРТ.
Причины мышечной слабости
Слабость в мышцах это ранний симптом миастении. Патология развивается из-за затруднения передачи от нервов сигнала, который должен приводить мышцы в движения. Болезнь часто возникает параллельно с опухолей вилочковой железы, гиперплазией, онкологией.
На мышечную слабость жалуются пациенты с такими заболеваниями, как:
- сахарный диабет;
- дефицит или переизбыток гормонов щитовидной железы;
- инфекционные болезни;
- нарушения кровообращения в головном и спинном мозге;
- варикозное расширение вен;
- анемия;
- нервные расстройства;
- сердечная недостаточность;
- ревматоидный артрит;
- межпозвоночная грыжа;
- воспалительные процессы в тканях, скелетных мышцах;
- черепно-мозговые травмы;
- пониженное артериальное давление;
- инсульт.
Проблему провоцируют постоянные чрезмерные умственные и физические нагрузки, синдром хронической усталости, дефицит витаминов, минералов, железа, белка, потери большого количества воды, некоторые лекарства, ношение неудобной обуви, травмы, наследственная предрасположенность.
Типы мышечной слабости
Слабость появляется одновременно с другими симптомами заболевания. Пациенты жалуются на быструю утомляемость, головокружения, тошноту, нарушение акта глотания, двоение в глазах, общее недомогание, невозможность сконцентрировать внимание, температуру, ощущение разбитости. В зависимости от причины и природы болезни мышечная слабость бывает:
Проксимальная мышечная слабость
Возникает преимущественно в руках или ногах, иногда затрагивает верхние и нижние конечности. Ее появление связано с воспалением, инфекционными заболеваниями, нарушением обмена веществ, расстройствами эндокринной системы. Часто диагностируют в раннем возрасте. Типичные симптомы: снижены сухожильные рефлексы, возникают трудности при ходьбе или других действиях, движения сопровождаются болью, одышка, нехватка воздуха.
Дистальная мышечная слабость
Диагностируют, когда слабость развивается в мышцах нижних конечностей, стопе. Возникает при поражении нервных клеток спинного мозга, обеспечивающих поддержание мышечного тонуса и координацию движений. Проявляется трофическими и вегето-сосудистыми расстройствами, снижением чувствительности в отдаленных отделах нижних конечностей, болью, которая усиливается после нагрузки, к концу дня.
Локализованная и генерализованная мышечная слабость
Зависит от распространенности патологического процесса. При поражении одной группы мышц говорят о локализованной форме, соответственно симптомы возникают только со стороны пораженной части тела. При генерализованной форме мышечное расстройство отмечается одновременно в дистальном и проксимальном отделе.
Виды и проявления мышечной слабости
- Первичная слабость. Возникает из-за проблем с функционированием мышц, ухудшения силовых способностей.
- Астения, истощение. Функциональные возможности мышц сохраняются, но чтобы выполнить привычные действия, приходится прилагать больше усилий.
- Утомляемость. Мышцы быстро теряют возможность нормально функционировать и медленно восстанавливаются после малейших нагрузок.
Мышечная слабость проявляется так:
- мышечная сила снижается, становится сложно переносить нагрузки;
- привычные действия, например, ходьба, подъем небольших пакетов, подъем по лестнице вызывают затруднение;
- опущение века, проблемы с речью, жеванием и глотанием.
Методы диагностики
При первичном обращении пациента проводят осмотр, изучают историю болезни, перенесенные заболевания, чтобы выявить возможные причины мышечной слабости. Для подтверждения диагноза назначают рентгенографию и магнитно-резонансную томографию позвоночника, сосудов, сердца, ультразвуковое исследование внутренних органов, лабораторный анализ крови и мочи, молекулярно-генетический анализ.
Специалисты клиник ЦМРТ используют такие методы для диагностики причин мышечной слабости:
К какому врачу обратиться
Для первичной диагностики запишитесь на приём к терапевту. В зависимости от выявленного заболевания, специалист привлечёт к лечению эндокринолога, кардиолога, невролога, ортопеда.
Лечение мышечной слабости
Устранение мышечной слабости предполагает лечение основного заболевания. Проводят консервативное и хирургическое лечение миастении, травм, мышечных заболеваний. В период реабилитации назначают физиотерапию, массаж, обучают упражнениям лечебной гимнастики. Если патологию вылечить невозможно, врач назначит поддерживающую терапию, составит рекомендации, как правильно организовать образ жизни, чтобы избавить от боли или снизить ее выраженность, улучшить общее самочувствие, продлить период бессимптомного течения болезни.
В медцентрах ЦМРТ для лечения причин мышечной слабости применяются такие методы:
Последствия
Без лечения любое заболевание, симптомом которого выступает слабость в мышцах, может повлечь осложнения:
- при длительном развитии миастении нарушается дыхание, речь, человеку трудно жевать и глотать пищу, в худшем случае останавливается сердце;
- к нежелательным последствиям перенесенных инфекций относят глухоту, катаракту, сердечную недостаточность, умственную отсталость;
- межпозвоночная грыжа осложняется повреждением зрения, слуха, параличом, неврологическими расстройствами.
Профилактика
Профилактикой физиологической слабости служит умеренный жизненный темп, дозированные физические, умственные нагрузки, чередование активного труда с отдыхом, здоровая пища, обеденный перерыв во время рабочего дня, полноценный сон. Пользу для здоровья принесут прогулки на свежем воздухе, санаторно-курортное лечение, занятия плаванием, йогой. Чтобы не допустить врожденных заболеваний у детей, связанных с мышечной слабостью, при планировании беременности важно пройти консультацию у генетика.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Мышечная слабость — причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Задумывались ли вы когда-нибудь, сколько мышц в нашем теле? Каким образом происходит их сокращение? Какие функции, помимо перемещения тела в пространстве, выполняют мышцы? Что произойдет, если мышечные волокна утратят способность к сокращению, и разовьется мышечная слабость? На эти и другие вопросы мы постараемся ответить в этой статье.
Мышечная ткань – одна из основных тканей нашего организма.
Выделяют два вида мышечной ткани: поперечно-полосатую, из которой состоят сердечная мышца и скелетная мускулатура, позволяющая нам двигаться, и гладкую, выстилающую поверхность внутренних органов и сосудов.
В теле человека насчитывается более шестисот скелетных мышц. Мышца – это орган, в котором осуществляется интенсивное кровоснабжение, что обеспечивает высокий уровень обмена веществ. Сокращение мышечных волокон происходит под действием нервных импульсов, исходящих из соответствующих центров нервной системы. Нервный импульс проходит через нервно-мышечный синапс (место соединения нервного окончания с мышцей) и вызывает сокращение мышцы.
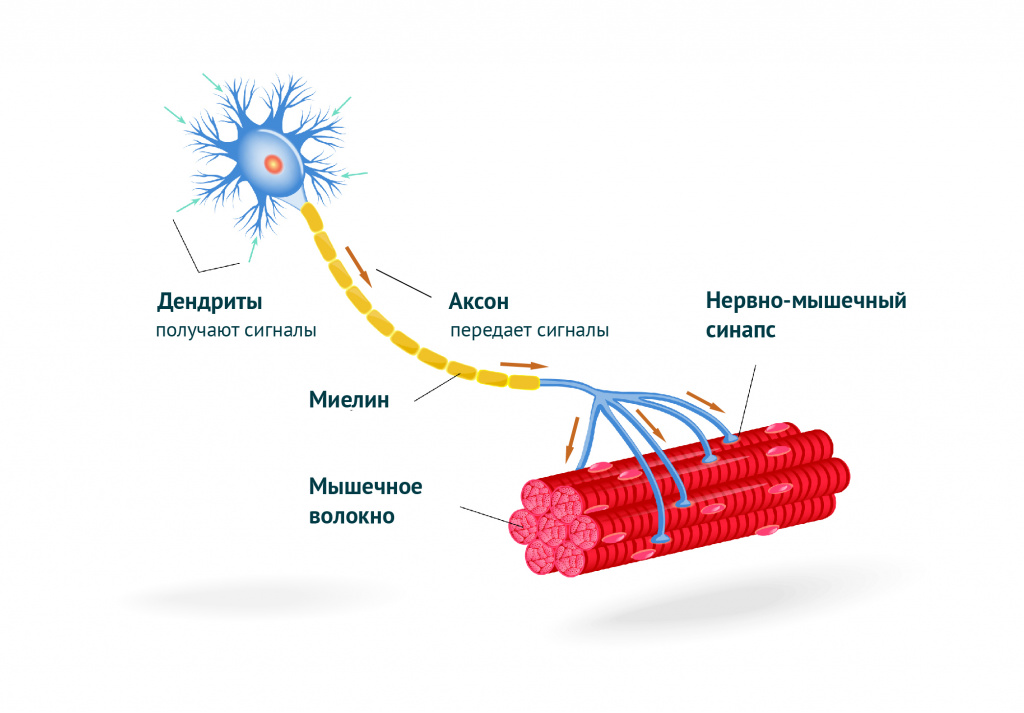
Мышечная ткань выполняет не только двигательную функцию, но и функцию защиты, теплообмена, активно участвует в работе всех внутренних органов.
Сердечная мышца обеспечивает постоянную циркуляцию крови по организму, благодаря чему осуществляется транспорт веществ.
Мышечная слабость (миопатия, миастения) – состояние, для которого характерна быстрая утомляемость мышц. Мышечное утомление не всегда зависит от физической нагрузки и может быть симптомом многих хронических заболеваний.
Разновидности заболеваний, вызывающих мышечную слабость
Сила мышечного сокращения определяется интенсивностью нервного импульса, поступающего в мышцу, и строением мышечного волокна. Поэтому все заболевания, основным симптомом которых является мышечная слабость, делятся на две большие группы: миопатии и миастении.
К миопатиям относятся болезни, в основе которых лежит первичное поражение мышечных волокон. Миастении – заболевания, развивающиеся в результате расстройства нервно-мышечной передачи импульса.
Отдельно выделяют парезы и параличи, возникающие при первичном поражении нервной системы, когда к нервно-мышечному синапсу приходит импульс недостаточной силы, или импульс не доходит вообще.
Заболевания, вызывающие мышечную слабость, могут быть наследственными и приобретенными. Мышечная слабость бывает тотальная, поражающая большую часть мускулатуры тела, или избирательная с поражением отдельных групп мышц; симметричная (слабость одноименных мышц с двух сторон: справа и слева) или асимметричная.
Возможные причины мышечной слабости
Среди механизмов, приводящих к недостаточной силе сокращения и быстрой утомляемости мышц, можно выделить следующие.
Во-первых, это первичные поражения нервной системы, такие как повреждение головного или спинного мозга, а также нервных волокон в результате травм, нарушения кровоснабжения, воспалительных процессов и др.
Здесь же стоит сказать о ботулизме – токсикоинфекционном заболевании, при котором ботулотоксин, вырабатываемый бактериями Clostridium botulinum, блокирует проведение нервного импульса.
Во-вторых, изменения в нервно-мышечном соединении (синапсе). Например, выработка аутоантител к структурам синапса приводит к нарушению передачи нервного импульса с нервного волокна на мышечное.
Наконец, существует множество причин поражения непосредственно мышечного волокна при относительной сохранности нервных структур. Например, обширная группа наследственных заболеваний, в основе которых лежат мутации генов, определяющих структуру белков мышечных волокон, а также аутоиммунные заболевания, при которых неправильное функционирование иммунной системы приводит к выработке антител или размножению иммунных клеток, поражающих собственные ткани организма.
К заболеваниям, основным или второстепенным проявлением которых является мышечная слабость, относятся:
- наследственные мышечные дистрофии: дистрофия Дюшенна-Беккера, наследственная дилатационная кардиомиопатия и др.;
- наследственные миотонии, проявляющиеся нарушением расслабления мышц: миотония Томсена, миотония Беккера, периодические параличи;
- наследственные особенности нарушения биохимических процессов, протекающих в мышцах: болезни накопления липидов (нарушения липидного обмена), митохондриальные болезни (связанные с дефектами в функционировании митохондрий);
- воспалительные изменения, вызванные инфекциями и аутоиммунными заболеваниями (дерматомиозит, коллагенозы, саркоидоз);
- эндокринные заболевания, среди которых болезни щитовидной железы (гипо- и гипертиреоз), паращитовидных желез (гипо- и гиперпаратиреоз), гипофиза (болезнь Кушинга, акромегалия), надпочечников (синдром Кушинга, болезнь Аддисона, синдром Конна);
- побочное действие лекарственных средств, алкоголя, наркотиков;
- несбалансированная диета и дефицит витаминов и минералов, длительная рвота или диарея при кишечных инфекциях, приводящая к недостатку калия в организме;
- влияние факторов окружающей среды (хроническое воздействие на организм человека паров бензина, толуола);
- ботулизм;
- травматическое повреждение мышц, нервных стволов, головного и спинного мозга;
- нарушения кровоснабжения мышц при атеросклерозе, сердечно-сосудистой недостаточности;
- злокачественные опухоли и др.
К каким врачам обращаться?
В зависимости от природы мышечной слабости ее лечением занимаются врачи разного профиля:
Первоначально стоит обратиться к врачу широкого профиля – терапевту, который сможет предположить поражение той или иной системы органов и направит вас к врачу-специалисту.
Диагностика и обследования
Диагностика синдрома мышечной слабости начинается с подробного опроса пациента, в ходе которого выясняют, в каких мышцах ощущается слабость, время ее появления, остроту, возможные провоцирующие факторы, сопутствующие признаки заболевания (боль, мышечные спазмы, нарушение дыхания, глотания, нарушения чувствительности и др.), наличие подобных симптомов у родственников пациента и т. д. Далее врач проводит тщательный осмотр и анализ двигательной активности при помощи различных диагностических упражнений и проверки рефлексов.
В связи с широчайшим спектром заболеваний, приводящих к развитию мышечной слабости, диагностика требует многих лабораторных и инструментальных обследований. Это:
- определение уровня мышечных ферментов, к которым относятся креатинфосфокиназа (КФК),
- анализ ДНК на наличие специфических мутаций, который проводится после обязательной консультации генетика.
Лечение
В основе лечения мышечной слабости лежит терапия основного заболевания, вызвавшего появление данного симптома.
Терапия заключается в устранении причинного фактора, а при невозможности (в случае наследственных заболеваний) – в коррекции и компенсации нарушения работы мышц и внутренних органов.
В случае аутоиммунных заболеваний, являющихся причиной хронической мышечной слабости, пациенту назначают гормональные и цитостатические препараты, подавляющие выработку антител и клеточную агрессию к тканям собственного организма. При инфекционно-воспалительных процессах в мышцах проводят антибактериальную, противовирусную, противогрибковую или противопротозойную терапию в зависимости от возбудителя.
При миастении, вызванной действием аутоантител на нервно-мышечный синапс, применяют препараты, способствующие улучшению проведения нервного импульса к мышце, возможно удаление тимуса (вилочковой железы) – тимэктомия, при необходимости назначают терапию кортикостероидами и иммуносупрессорами.
Если причиной развития мышечной слабости являются нарушения функционирования эндокринных желез, то пациенту назначают препараты, возмещающие недостаток того или иного гормона или, наоборот, подавляющие избыточную активность эндокринной железы.
При врожденных миопатиях и миотониях, радикальное лечение которых пока невозможно, значительная роль отводится физиотерапии, лечебной гимнастике, ортопедическим приспособлениям. Из медикаментозных средств пациенту назначают препараты, увеличивающие силу мышц и нормализующие обмен веществ в мышечной ткани. При сопутствующих поражениях внутренних органов (в первую очередь сердечной мышцы) проводят коррекцию нарушений при помощи лекарственных средств, установки кардиостимулятора и т. д. Если это необходимо, то медикаментозно и при помощи диеты корректируют дисбаланс электролитов и других веществ.
Что делать при появлении мышечной слабости?
В случае появления периодически возникающей или стойкой хронической мышечной слабости не стоит откладывать визит к врачу. Не стоит экспериментировать с самолечением, поскольку это может нанести непоправимый вред здоровью. Проанализируйте, какие изменения со стороны других органов предшествовали мышечной слабости, какие изменения в вашем образе жизни и диете произошли в последнее время.
При резко нарастающей мышечной слабости, зачастую начинающейся с мышц лица, нарушения зрения, глотания, затруднения дыхания в сочетании с признаками отравления (тошнота, рвота, боли в животе) после употребления консервированных в домашних условиях продуктов (особенно грибов) не исключено заражение ботулизмом.
В этом случае необходимо искусственно вызвать рвоту и срочно госпитализировать пациента.

ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Источник
Еще 200 лет назад врачи столкнулись с состоянием, которое называли по-разному: ипохондрией, неврастенией, «лихорадкой настроения». Термин «синдром хронической усталости» (СХУ) впервые был введен в 1988 году Центром по контролю заболеваний США, когда внезапно увеличилось число пациентов с жалобами на выраженную постоянную усталость, которая проявляется без видимых причин. Западные медики называют ее по-разному: синдром «выгорания», «диванная чума» XXI века, грипп яппи… Хроническое переутомление надо лечить, поскольку оно становится пусковым механизмом для развития серьезных болезней.
Признаки
Синдром хронической усталости — фатиг-синдром (fatigue- усталость, слабость) — проявляется в беспричинной усталости, которую не снимает даже длительный отдых, слабости в мышцах, боли в суставах, забывчивости, бессоннице или сонливости… При этом любое дело, с которым прежде справлялся с легкостью, дается с большим трудом. Если у вас есть 2 из четырех основных симптомов и 6-8 – из десяти дополнительных, можно с уверенностью говорить о том, что вы страдаете СХУ.
Основные симптомы:
- Внезапно возникающая слабость.
- Усталость нарастает и не исчезает после отдыха.
- Работоспособность снижена почти вдвое.
- Других причин или болезней, способных вызывать постоянную усталость, нет
Дополнительные симптомы
- Продолжительная усталость, наиболее выраженная после физических нагрузок, которые прежде переносились легко.
- Субфебрильная температура.
- Частые боли в горле.
- Болезненность в лимфоузлах.
- Мышечная слабость и миалгия (боль в мышцах).
- Расстройство сна (бессонница или, напротив, сонливость).
- Головная боль.
- Мигрирующая артралгия (боль в суставах).
- Невротические расстройства: чувствительность к яркому свету, проблемы со зрением (пятна перед глазами) и с памятью, раздражительность, нерешительность, неспособность сосредоточиться.
- Депрессия.
Некоторые исследователи утверждают, что при СХУ возможны нарушения со стороны желудочно-кишечного тракта, почек, печени и сердца, аллергия и повышенная чувствительность к запахам, лекарству, алкоголю. Человек может резко терять вес или, наоборот, поправляться без нарушения диеты, возникает потливость по ночам, выпадение волос.
Описание
Современная медицина изучает эту болезнь уже более 20 лет, но до сих пор на многие вопросы у нее нет ответов, и что становится причиной СХУ, однозначно никто не может сказать. Разные теории говорят о том, что в его развитии виновны вирусы поражающее иммунную, нервную и мышечную системы человека (вирус Эпштейна-Барр, цитомегаловирус, вирусы простого герпеса I, II, VI типов, вирус Коксаки, гепатит С, энтеровирус, ретровирус), а также генетика, ослабление иммунитета, нарушения психики. Есть данные, на основании которых ученые сделали выводы, что СХУ развивается из-за повышенного образования молочной кислоты в ответ на физическую нагрузку из-за нарушения транспорта кислорода к тканям; из-за снижения числа митохондрий и их дисфункции. Кроме того, считается, что симптомы СХУ могут быть следствием нарушения клеточного метаболизма. Установлена зависимость между уровнем L-карнитина в плазме крови и риском развития СХУ: чем меньше L-карнитина содержится в плазме крови человека, тем ниже его работоспособность и хуже самочувствие. Дефицит магния также играет важную роль в развитии СХУ.
Достоверно установлено, что этот синдром свойственен, прежде всего, горожанам, живущим в напряженном ритме с все возрастающей умственной и психологической нагрузкой. Симптомы СХУ у большинства пациентов проявляются после многолетних периодов переутомления и недосыпания. Не случайно считается, что к этому заболеванию предрасположены трудоголики – хорошо обеспеченные люди в возрасте от 20 до 45 лет, имеющие высшее образование, стремящиеся добиться карьерного роста и преуспевающие в бизнесе. Женщин в группе риска вдвое больше, чем мужчин.
Как известно, существует два вида усталости — физическая и психологическая. Физической усталостью, связанной с работой или спортивными занятиями, утомленное тело сигналит о том, что надо восстановить запас энергии. Она проходит после отдыха и больше полезна, нежели вредна, особенно для людей, ведущих малоподвижный образ жизни. Другое дело – хроническая усталость. При ней человеку психологически сложно заставить себя работать, тело болит, думать не хочется и свет не мил практически всегда. И чаще всего это связано с профессиональной деятельностью, которой мы посвящаем не менее трети суток.
Умственное и психическое напряжение, которое испытывает человек на работе, огромный объем информации, большая ответственность, недостаток времени (из-за чего приходится работать сверхурочно) – все это рано или поздно накапливается и вызывает перенапряжение. Добавьте к этому недостаток физической активности, многочасовую работу за компьютером в неправильной позе и к перенапряжению психологическому присоединяется перенапряжение мышц (шеи, плеч, поясницы). Чаще всего работа диктует нам и неправильный образ жизни, который мы ведем. А степень утомляемости непосредственно зависит от вредных привычек, правильности питания, режима дня…
Если вы довели все же себя до синдрома хронической усталости, то избавление от него займет не месяцы — годы. Считается, что при синдроме хронической усталости нарушается процесс кровообращения, а значит, процесс насыщения крови необходимыми веществами, нарушается деятельность вегетативной нервной системы. Это приводит к головным болям, подъему (снижению) артериального давления, учащению сердцебиения, расстройствам мочеполовой системы, что чревато такими серьезными последствиями, как снижение потенции и даже бесплодие…
Типичные факторы риска для развития СХУ:
- неблагоприятные экологические и гигиенические условия
- воздействия, ослабляющие общую, иммунологическую и нервно-психическую сопротивляемость организма (операция, наркоз, химиотерапия и лучевая терапия, а возможно, и иные типы неионизирующего облучения (компьютеры) и пр.
- частые и длительные стрессы
- напряженная работа;
- недостаточная физическая нагрузка при избыточном неправильном питании;
- отсутствие жизненных перспектив и интереса в жизни.
Сопутствующие патологии и вредные привычки, типичные для страдающих СХУ и оказывающие влияние на ее развитие:
- нерациональное и высококалорийное питание, приводящее к набору избыточного веса
- бытовое пьянство — попытка снять нервное возбуждение вечером
- интенсивное курение — попытка стимулировать снижение работоспособности
- гипертоническая и гипотоническая болезнь, вегетососудистая дистония и другие.
Диагностика
Несмотря на то, что диагноз СХУ признан официальной медициной, многие врачи относятся к нему скептически, тем более что объективной шкалы измерения усталости не существует. Большинство испытывающих названные симптомы ходят по замкнутому кругу. Терапевт назначает анализ крови, выявляет низкий уровень гемоглобина и ставит диагноз «анемия» и рекомендует препараты для восстановления его уровня, психотерапевт поставит диагноз «депрессия» и назначит антидепрессанты, эндокринолог назовет болезнь гипофункцией щитовидной железы, а кардиолог – вегетососудистой дистонией.
О СХУ следует говорить в том случае, если состояние выраженной слабости и другие симптомы беспокоят человека не менее шести месяцев, а тщательное обследование исключило хронические заболевания, которые могут быть причиной постоянной усталости. То есть диагноз может быть поставлен только при исключении следующих заболеваний:
- инфекционных и паразитарных болезней
- заболеваний щитовидной железы, сопровождающиеся гипофункцией
- апноэ
- аутоиммунных заболеваний
- онкологических заболеваний
- гематологических заболеваний
- неврологических заболеваний
- психиатрических заболеваний (депрессии, шизофрении, злоупотребления алкоголем, снотворными или наркотиками)
- отравления тяжелыми металлами, промышленными ядами, последствиями лучевого облучения и химиотерапии
- метаболических миопатий (дефекты энзимов, недостаточность витамина D, витаминов группы В, железа и т.д.)
- медикаментозных миопатий на фоне приема кортикостероидов, анестетиков, клофибрата, аллопуринола, хлорохина, Д-пеницилламина, винкристина и др.).
Проявления хронической усталости, как и собственно синдром (СХУ) часто сопровождают фибромиалгию, СРК (синдром раздраженной кишки), дисфункцию височно-нижнечелюстных суставов. Важно их дифференцировать, чтобы назначить правильное лечение.
Лечение
Быстрых и эффективных способов лечения СХУ не существует, поскольку до сих пор, неизвестна ее основная причина. Основной принцип помощи – симптоматическое лечение. Его обычно начинают с применения препаратов, способствующих улучшению общего состояния пациентов, нормализации сна, восстановлению умственной активности и физической формы.
Поскольку во многом симптомы СХУ схожи с симптомами неврастении, то в первую очередь лучше обратиться к неврологу.
Лечение должно быть комплексным, в него, как правило, включены:
- витаминотерапия — витамины В1, В6, В12 и С, L-карнитин, магний.
- массаж (ежедневный общий массаж всего тела или сегментарный массаж воротниковой зоны), желательно сочетающийся с водными процедурами и лечебной физкультурой
- психотерапия
- иммунокоррекция (назначение лекарственных препаратов)
- назначение по необходимости дневных транквилизаторов, энтеросорбентов, ноотропных препаратов.
Одним из эффективных методов лечения синдрома хронической усталости признано иглоукалывание (акупунктура) – метод воздействия на биологические активные точки с помощью специальных игл. Акупунктура оказывает регуляторное воздействие на весь организм, восстанавливает нарушенные связи между внутренними органами, улучшает работу вегетативной нервной системы, снимает последствия стрессов.
Лучше всего на период лечения отправиться в специализированный санаторий, в котором на протяжении 2-3 недель можно совершать пешие прогулки на природе, пройти курсы ЛФК, массажа, гидротерапии и психотерапии с аутогенной тренировкой.
Образ жизни
Основа избавления от синдрома хронической усталости – отказ от вредных привычек, изменение распорядка дня с обязательным включением в него отдыха и физической нагрузки, прогулок на свежем воздухе. Полезно назначение разгрузочной диетотерапии.
© Доктор Питер
Источник


