Болит поясница передняя часть бедра
 Боль, распространяющаяся по передней поверхности бедра, может возникать в результате:
Боль, распространяющаяся по передней поверхности бедра, может возникать в результате:
- изменений в суставах, связках;
- повреждений, заболеваний мышц;
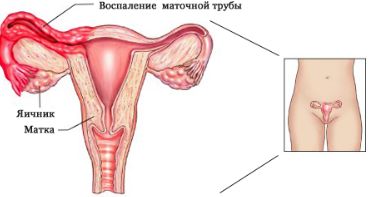
- патологии внутренних органов – стенокардия, язвенная болезнь желудка, холецистит, эндометриоз, проктит, мочекаменная болезнь;
- психогенных факторов;
- метастазов, онкологических процессов;
- сосудистых проблем.

Мнение эксперта
Астафьев Игорь Валентинович
Врач-невролог — городская покровская больница. Образование: Волгоградский государственный медицинский университет, Волгоград. Кабардино-Балкарский государственный университет им. Х.М. Бербекова, Нальчик.
От того, насколько своевременно пациент обратится за специализированной медицинской помощью, будет зависеть успех лечения и исход заболевания.
В рамках одной статьи мы не можем рассмотреть все возможные причины данного вида боли, поэтому остановимся на тех, которые связаны с болезнями опорно-двигательного аппарата.
Основные заболевания
Итак, причиной боли в рассматриваемой нами области обычно являются:
- поражение корешков L3 и/или L4 в результате остеохондроза пояснично-крестцового отдела позвоночника;
- воспаление подвздошно-поясничной мышцы;
- болезнь Бернгардта-Рота;
- растяжение мышц.
Ниже подробно рассмотрим причины появления и механизмы развития болевого синдрома. От этих составляющих зависит характер обследования и лечения каждого конкретного заболевания.
Поражение корешков L3 и/или L4
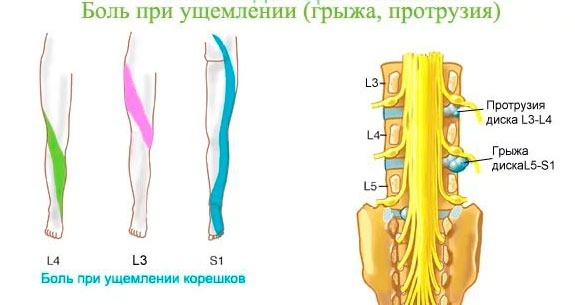 Самое распространённое заболевание у человека – это остеохондроз. В связи с тем, что при данной патологии страдают и позвонок, и межпозвонковый диск, и суставы, и нервные корешки, клиника боли очень разнообразная. Проявления заболевания зависят от стадии болезни, выраженности процесса, уровня поражения.
Самое распространённое заболевание у человека – это остеохондроз. В связи с тем, что при данной патологии страдают и позвонок, и межпозвонковый диск, и суставы, и нервные корешки, клиника боли очень разнообразная. Проявления заболевания зависят от стадии болезни, выраженности процесса, уровня поражения.
Задайте свой вопрос врачу-неврологу бесплатно
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО «Московская поликлиника».Задать вопрос>>
Причины:
- наследственная предрасположенность;
- малоподвижный образ жизни;
- неправильное питание, избыточная масса тела и другие.
Основные симптомы:
- Сначала возникает ноющая боль в пояснице, которая может никуда не стрелять. Присоединяется ограничение подвижности, что свидетельствует о вовлечении в процесс мышц, сосудов, суставов.
- Как только патологический процесс начинает затрагивать корешок, возникает острая нестерпимая боль в ноге, расположение которой зависит от уровня повреждения позвоночного столба.
- Если грыжа диска расположена между третьим и четвёртым позвонками, т. е. в межпозвонковом промежутке L3-L4, то боль чувствуется в передней части бедра. Первично возникшая боль в ноге служит сигналом тревоги, свидетельствующим о том, что надо искать её причину. Достаточно долго боль в ноге может быть единственным симптомом.
- По мере прогрессирования процесса, увеличения размеров межпозвонковой грыжи возникают чувствительные нарушения. Нарушения чувствительности характеризуются появлением ощущения беганья мурашек или покалывания иголочками.
- Когда вовлекается верхняя часть корешка, то присоединяются двигательные расстройства – снижение рефлексов, слабость мышц нижней конечности.
Если раньше остеохондроз был проблемой пожилых людей, то сейчас – это болезнь века, которая встречается в любом возрасте, даже у подростков. Лица любого пола в равной степени часто страдают этим заболеванием.
Лечение необходимо получать у невролога после дообследования:
- Рентгенография поясничного отдела позвоночника, при необходимости с функциональными пробами для исключения патологической подвижности отдельных сегментов позвоночного столба.
- МРТ поясничного отдела, которая позволит увидеть протрузию или грыжу межпозвонкового диска, степень её выбухания в просвет позвоночного канала, степень сдавления нервных корешков.
- При необходимости выполняется СКТ поясничного отдела. Цель – вычислить ширину просвета позвоночного канала на поражённом уровне, определить, имеется ли абсолютный или относительный стеноз.
Лечение:
- Нестероидные противовоспалительные средства (НПВС): Целекоксиб, Ациклофенак, Нимесулид, Аркоксиа, Ибупрофен.

Мнение эксперта
Митруханов Эдуард Петрович
Врач-невролог, городская поликлиника, Москва. Образование: Российский государственный медицинский университет, ГБОУ ДПО Российская медицинская академия последипломного образования МЗД РФ, Волгоградский государственный медицинский университет, Волгоград.
При назначении НПВС необходимо, с целью защиты желудка от раздражающего действия лекарств, применять Омепразол с профилактической целью, по 20 мг 1 раз вечером.
- Витамины группы В – Цианокобаламин в комбинации с Лидокаином, Пиридоксином, Тиамином.
- Аскорбиновая кислота, которая нормализует проницаемость сосудистой стенки, уменьшает явления небактериального воспаления.
- Сосудистые средства – Пентоксифиллин, Кавинтон.
- Препараты, уменьшающие напряжение периферических мышц, – Мидокалм, Сирдалуд, Баклофен.
- Хондропротекторы – препараты, улучшающие питание и восстанавливающие хрящевую ткань, например Алфлутоп, Цель Т.
- Местно — мази и гели с нестероидными противовоспалительными средствами.
- При отсутствии противопоказаний — физиолечение, массаж, иглорефлексотерапия, лечебная физкультура, плавание в бассейне.
- Санаторное лечение.
Синдром подвздошно-поясничной мышцы
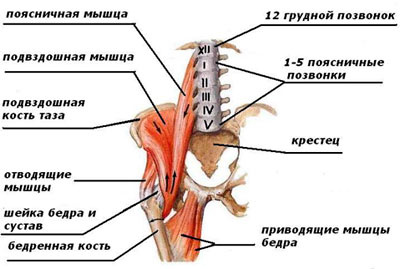 Подвздошно-поясничная мышца состоит из следующих образований:
Подвздошно-поясничная мышца состоит из следующих образований:
- большая поясничная мышца;
- подвздошная мышца.
На переднюю поверхность бедра мышца выходит из-под пупартовой связки, огибает спереди тазобедренный сустав, крепится к бедренной кости. Участвует в создании мышечного каркаса задней поверхности брюшной полости. На каждом из вышеперечисленных участков мышц может возникнуть болевой синдром.
Функции мышцы:
- сгибает ногу в тазобедренном суставе;
- вращает бедро кнаружи;
- стабилизирует корпус во время наклона вперёд.
Заболевание возникает как отголосок патологического процесса в тазобедренном суставе, при растяжении, аномалии строения поясничного отдела позвоночника, сколиотической и травматической его деформации.
Основные симптомы:
- ломящая поясничная боль, которая может отдавать в область паховой связки, в переднюю часть бедра;
- усиление боли происходит в положении лёжа на животе, при длительной ходьбе, поворотах туловища;
- продолжительная боль ведёт к перекосу таза, функциональному укорочению ноги, усилению прогиба поясницы;
- при развитии данной патологии вслед за деформацией таза, тазобедренного сустава, появляется сколиоз;
- человек не может прогнуться назад, но зато с лёгкостью наклоняется вперёд;
- больной лежит в вынужденном положении – на боку с согнутой и приведённой к животу ногой;
- на передней и внутренней поверхности бёдер появляются ощущения беганья мурашек, ощущение то холода, то жара;
- сила ноги снижается, что хорошо ощущается во время ходьбы: нога периодически ослабевает и подкашивается.
Если проблемой не заниматься, то со временем пациент не сможет ходить, т. к. при разгибании бедра появляется нестерпимая боль в пояснице, паховой связке, на передней поверхности бедра.
Аналогично развивается болевой синдром при артрите, остеохондрозе, спондилите, что определённым образом влияет на ход обследования.
Диагностика:
- спондилография – на рентгенограммах видна уплотнённая поясничная мышца, искривлённый позвоночник;
- МРТ — усиление сигнала между вторым и четвёртым поясничными позвонками от поясничной мышцы;
- ЭНМГ.
Медикаменты назначает врач, в зависимости от причины появления заболевания. Большая устойчивость к медикаментозной терапии, стойкость болевого синдрома, склонность к рецидивам требуют серьёзного отношения к вопросу назначения комплексной терапии:
- Основная задача — снять болевой синдром, чтобы не перевести процесс в хронический. В данной ситуации хороший эффект даёт Лирика.
- Противоотёчная терапия – Диакарб, Фуросемид, Гипотиазид.
- При применении мочегонных препаратов необходимо назначать Аспаркам, Панангин.
- Постизометрическая релаксация.
- Блокады.
- Физиолечение, массаж, иглорефлексотерапия.
Первоначально необходимо обратиться к врачу-неврологу. Когда присоединяется боль в тазобедренном суставе, может понадобиться консультация травматолога-ортопеда.
Болезнь Бернгардта-Рота
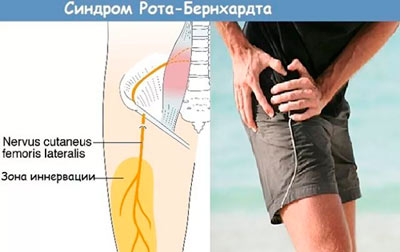 Данное заболевание является одной из разновидностей туннельных синдромов, которые развиваются при сдавлении, нарушении кровоснабжения крупных нервных стволов. Периодически компрессионно-ишемические невропатии ошибочно трактуются как проявления остеохондроза, заболеваний суставов, артерий и вен нижних конечностей.
Данное заболевание является одной из разновидностей туннельных синдромов, которые развиваются при сдавлении, нарушении кровоснабжения крупных нервных стволов. Периодически компрессионно-ишемические невропатии ошибочно трактуются как проявления остеохондроза, заболеваний суставов, артерий и вен нижних конечностей.
Причины:
- ущемление бедренного нерва под паховой связкой тугой одеждой;
- травматизация нерва на бедре, например, о край стола, которая приводит к нарушению его кровоснабжения.
Основные симптомы:
- Ноющая, постоянная или периодически возникающая внезапная, резкая, острая боль. Самый разнообразный характер боли сопровождается ощущением жжения по передней и наружной бедренной поверхностям. Может быть односторонняя или с двух сторон.
- Чувство беганья мурашек, покалывания иголками по передней и внешней поверхностям бедра. При прикосновении к коже ощущается онемение этой же зоны.
- Боль усиливается при ходьбе и длительном стоянии на ногах.
- Преобладают нарушения чувствительности. Движения не нарушены, слабости в ногах нет.
- При прощупывании под паховой связкой определяется очень сильная боль в зоне выхода нерва на переднюю поверхность бедра.
- В случае возникновения боли из-за сдавления, она, как правило, носит очень интенсивный характер и заставляет больного быстро обратиться за медицинской помощью. Когда преобладает ишемия нерва, то наряду с умеренным болевым синдромом имеются нарушения чувствительности и со временем присоединяется атрофия мышц передней поверхности бедра.
Для правильной постановки диагноза необходимо обращение к врачу-неврологу, будет назначена электронейромиография (ЭНМГ) для определения уровня поражения. После диагностического этапа и подтверждения диагноза будет назначено специфическое лечение.
Основные направления лечения:
- Исключить источник сдавления, например, прекратить носить сдавливающее нижнее бельё.
- Противосудорожные средства – Тебантин, Примидон, Финлепсин, Фенитоин, Радедорм.
- Витамины группы В – Комбилипен, Мильгамма, Нейромультивит.
- Средства для улучшения микроциркуляции – Трентал, Вессел Дуэ Ф.
- Для нормализации венозного оттока применяются Детралекс, Троксерутин, Флебодиа.
- Препараты, уменьшающие напряжение периферических мышц, – Мидокалм, Сирдалуд, Баклофен.
- Местно — мази и гели с нестероидными противовоспалительными средствами.
- При отсутствии противопоказаний — физиолечение, ДДТ, СМТ, электрофорез, дарсонваль, магнитотерапия.
- Иглорефлексотерапия.
- Санаторно-курортное лечение.
Растяжение мышц
 Растяжение мышц передней поверхности бедра возникает после интенсивной физической нагрузки, перетренированности, выполнения нехарактерных, непривычных движений, направленных на растяжение мышцы. При этом целостность мышечных волокон не страдает.
Растяжение мышц передней поверхности бедра возникает после интенсивной физической нагрузки, перетренированности, выполнения нехарактерных, непривычных движений, направленных на растяжение мышцы. При этом целостность мышечных волокон не страдает.
При растяжении имеются следующие признаки:
- припухлость;
- болезненность;
- синяк;
- нарушение функции.
Если попросить человека повторить то движение, при котором он получил травму, то болевой синдром будет усиливаться.
Отличие растяжения от разрывов характеризуется специфическими симптомами:
- синяк очень больших размеров, значительно превышающих зону повреждения;
- могут появиться ненормальные движения в зоне разрыва, сопровождающиеся хрустом или скрипом;
- значительное нарушение функции, например, нарушение способности опереться на ногу;
- оторванная в месте крепления мышца может определяться в виде выпячивания под кожей.
При наличии подозрения на растяжение человек обращается к травматологу. Доктор назначает рентгенографию, чтобы исключить наличие перелома в зоне наибольшей болезненности. Используется УЗИ мягких тканей, которое позволяет увидеть:
- отёк мышцы, характерный для ушиба;
- разрыв сухожилий и связок.
Специфических УЗИ признаков растяжения не существует, т. е. отсутствие объективных признаков ушиба, разрыва, открытых ран, скорее всего, свидетельствует о растяжении мышц.
Такое, на первый взгляд, простое для диагностики и лечения состояние, как растяжение мышц передней поверхности бедра, может таить большие опасности. Необходимо при возникновении боли в этой части бедра помнить, что она может маскировать опасные онкологические, воспалительные, дистрофические процессы.
Дополнительные данные истории заболевания и динамики развития процесса, которые позволят заподозрить серьёзную проблему:
- наличие травмы в прошлом;
- перенесённые онкологические заболевания;
- приём гормональных препаратов, в том числе с ингаляциями;
- внутривенное употребление наркотических средств;
- появление боли без предшествующей травмы, нарастание её со временем и в положении лёжа;
- сниженный иммунитет;
- наличие недомогания, незначительно повышенной температуры тела, необъяснимое падение массы тела.
Если при обращении к врачу исключены все опасные заболевания, которые могли послужить причиной появления боли в передней части бедра, то можно связать её с растяжением. Для назначения терапии необходимо обратиться к травматологу-ортопеду.
В острый период травмы к пострадавшему месту прикладывают холод по следующей схеме: полчаса держать холод, затем убирать на 30 минут и так повторять 3 раза. При этом человек должен лежать с приподнятой ногой, чтобы уменьшить отёк мягких тканей. Тепловые процедуры начинают через 4-5 дней после травмы с целью ускорения рассасывания кровоизлияний, предотвращения образования рубцов и спаек, заживления.
Лечение растяжения местными противовоспалительными, согревающими мазями, кремами, гелями:
- Мазь – Апизартрон, Вирапин, Гэвкамен, Индометацин и др.
- Крем – Долгит, Кетонал, Хондрекс.
- Гель – Фастум гель, Дикловит, Долобене.
В каких случаях немедленно к врачу?
Обращение к врачу позволит не просто убрать болевой синдром, но и выяснить причину его возникновения, пролечить основное заболевание, ставшее причиной появления боли и дискомфорта.
Обращение к врачу необходимо всегда, когда впервые возникает боль спереди бедра, независимо от того, какими симптомами она сопровождается. Основной перечень жалоб и проявлений, которые должны насторожить больного и при которых следует немедленно обратиться к врачу:
- любой характер боли в передней группе мышц бедра;
- наличие в прошлом травмы бедра или поясничного отдела позвоночника;
- появление неприятных тянущих ощущений после физической нагрузки или поднятия тяжести;
- сочетание болевого синдрома с онемением ноги или слабостью в мышцах нижней конечности;
- присутствие прострелов или скованности в ноге с воспалительными изменениями в коленном суставе, проявляющимися увеличением его в размерах, повышением местной кожной температуры над суставом;
- боль в бедре в сочетании с похолоданием стопы, хромотой при ходьбе;
- боль по передней поверхности бедра одной или обеих ног и температура тела выше 37 °С;
- постоянное или периодически возникающее онемение в передней части бедра;
- постоянная или волнообразная боль в ноге, чередование ремиссий и обострений в сочетании с отёками или без них.
При обострении хронической боли доктор поможет подобрать грамотную лечебную тактику, остановить прогрессирование процесса и помочь полностью избавиться от болезни.
При наличии известной хронической проблемы в виде соматической патологии, которая даёт обострения 2 раза за год, весной и осенью, надо обращаться к доктору, не дожидаясь обострения. Всегда надо помнить, что предупреждение обострения облегчит страдания человека и снизит затраты на лечение.
Независимо от причины возникновения боли, для успешного её лечения необходим щадящий режим, ограничение физической нагрузки и эмоциональный покой.
Скорая помощь в домашних условиях
При возникновении боли в передней части бедра необходимо оценить, какими симптомами сопровождается боль, страдает ли чувствительность, движения. Если боль носит изолированный характер, не сопровождается неврологическими расстройствами, не затрудняет движения, то можно до визита к врачу принять:
- Нестероидные противовоспалительные средства (НПВС).
- Витамины группы В.
В качестве НПВС внутримышечно вводится Вольтарен, Мовалис или Ксефокам по 3 мл однократно за сутки. Продолжительность действия данных препаратов — 24 часа. Колоть эти лекарства можно не более 5-ти дней, т. к. они влияют на свёртывающую систему крови, обладают раздражающим действием на желудочно-кишечный тракт.
Для усиления действия данных лекарственных средств, при очень выраженном болевом синдроме можно в отдельном шприце одновременно с НПВС ввести Баралгин 3 мл. Необходимо помнить, что Баралгин снижает артериальное давление, поэтому после применения данного средства надо полежать.
Препараты, содержащие витамины группы В, например, Мильгамма, Тиогамма, Комбилипен вводятся по 2 мл внутримышечно 1 раз в день, ежедневно в течение 10-ти дней.
Местно используются мази с Диклофенаком, Нимесилом, Найзом. Также приём НПВС требует обязательного назначения препаратов, защищающих желудок, – это Омез или Зульбекс.
И, конечно, необходимо помнить, что боль – это симптом, свидетельствующий о неблагополучии в организме. Надо искать причину возникновения боли. Просто убрать болевой синдром – это значит притупить внимание человека. Это чревато различными осложняющими жизнь проблемами, например, можно пропустить метастазы рака в позвоночнике.
Источник

- 14 Ноября, 2018
- Ортопедия и травматология
- Наталья Балагурова
Если боль в пояснице отдает в бедро, вероятно, пришло время обратиться к специалисту. Причин у такого синдрома немало, только квалифицированный доктор определит, что его вызвало в конкретном случае. Симптом считается серьезным. У большинства болезненность сперва слабая, постепенно усиливается, возникает в поясничной области, распространяясь на конечности. После диагностики лечением случая будет заниматься (скорее всего) невролог, остеопат или вертебролог.
Общая информация
Чаще жалуются врачу, что боль в пояснице отдает в бедро, люди, вынужденные регулярно сталкиваться с повышенными физическими нагрузками. Не менее значима генетическая предрасположенность. Подвержены разнообразным патологиям, провоцирующим такую болезненность, лица, продолжительное время проводящие в стабильной сидячей позе. Такое обычно обусловлено рабочим режимом.
Нередки мышечные тонические боли. Из-за них подвижность ограничивается. Человек, страдающий этим синдромом, не может резко вставать. Обычно патология обусловлена искривлением позвоночного столба. Стадии заболевания бывают различными, для каждой присущи свои особенности болезненности. Сходными проявлениями указывают на себя спазмы мышц.
О формах боли детальнее
Если боль в пояснице отдает в бедро, при обследовании доктор может диагностировать нейродистрофический синдром. Такой объясняется одноименными процессами в позвоночной структуре. Болезненность этого типа беспокоит в положении лежа, чаще всего приходит в ночное время. Хотя боли зарождаются в области поясницы, внимание они обычно привлекают, когда распространяются на нижние конечности – именно ноги болят особенно сильно.
Есть вероятность болезненности вегетососудистого типа. Она объясняется одноименными нарушениями. Ключевая особенность, позволяющая диагностировать состояние – онемение конечностей.
Нюансы проявлений
Если боль в пояснице отдает в бедро, а это стало причиной обращения к доктору, то он попросит описать синдром, дабы точнее определить, в чем следует искать первопричину. Иногда боль возникает блуждающая, ее локализация быстро и часто меняется, постепенно наблюдается очевидное смещение очага болезненности в область ягодиц. Заболевание быстро прогрессирует, вскоре вся нога начинает болеть.
Без правильного лечения пациент в скором времени теряет возможность пользоваться конечностью, не может на нее опереться из-за синдрома. Неосознанно пытаясь уменьшить боль, человек начинает прихрамывать. В скором времени больной уже передвигается на полусогнутых конечностях, причем ту, что беспокоит сильной болью, выпячивает в сторону или выставляет вперед. Зачастую причина явления в защемлении нерва.
Известны случаи, когда боль, отдающая в поясницу слева или справа, объяснялась воздействием низкой температуры. Вызвать болевой синдром может перенесенная в прошлом травма. Сходными проявлениями на себя указывают радикулит и остеохондроз, иные позвоночные патологии. Исходя из характера синдрома, врач может заподозрить грыжу, нарушение целостности позвоночного фиброзного кольца. Чтобы точно понять, от чего пришла боль, необходима дифференциальная диагностика.

Дополнительные явления
Официально поясничная боль, отдающая в ногу, называется люмбоишиалгией. Возможно симметричное явление охвата обеих конечностей или локализация на одной половине тела. Дополнительно синдром сопровождается ограничением подвижности и изменением оттенка кожных покровов конечностей. Возможна склонность к отекам. У некоторых ноги немеют, появляется ощущение жжения. Возможно распространение болевого синдрома на тазовые органы, повышение чувствительности организма в случае физической нагрузки.
Люмбоишиалгию провоцируют низкие температуры и позвоночные искривления, избыток или нехватка физической активности. Хорошо знают по себе особенности этого синдрома беременные женщины и лица, страдающие избыточным весом. Иногда боль помогает диагностировать метаболические нарушения или указывает на влияние стрессовых факторов.
Чаще всего причиной боли становится позвоночная патология. Нередки случаи спондилита, встречается остеопороз. Медицинская статистика показывает: многие лица лечатся от остеохондроза, артроза и грыжи. Есть вероятность опухолевого процесса, нарушения кровотока спинного мозга и утери функциональности некоторыми элементами позвоночного столба. Возможная причина боли – эпидуральный абсцесс.
Диагнозы и особенности
Поясничная боль, отдающая в ногу, может сигнализировать о фибромиалгии. Сходным явлением на себя указывает миофасциальный синдром. При нем чаще всего боли особенно выражены в области малой мышцы ягодицы. Есть опасность невропатии, охватывающей седалищный нерв. Такое может провоцироваться неудачно проведенной инъекцией или давлением, нередко сопровождающим синдром мышечной деформации в форме груши. Возможно поражение крестцового поясничного нервного сплетения, нередко диагностируемого при патологии, локализованной в забрюшинном секторе.
Причиной боли может быть нарушение здоровья и целостности тазобедренного сустава или невралгия, развившаяся как последствие герпеса. Возможны психогенные факторы явления.
Что делать?
Лечение болей в спине, отдающих в ногу, лучше доверить доктору. Программу выбирают, исходя из особенностей диагноза. Сперва нужно уточнить состояние больного. Назначается общеклиническое обследование, в рамках которого собирают жалобы и историю болезни. Направляют на лабораторное обследование урину, кровь. Далее необходимо рентгенографическое обследование позвоночного столба, КТ или МРТ для уточнения его результатов. Иногда показана спинномозговая миелография.
В период острой боли необходимо соблюдать постельный режим и использовать анальгетики, нестероидные противовоспалительные препараты. Врач может прописать успокоительные средства и расслабляющие мышечные структуры. Рекомендована физиотерапия. Когда синдром ослабнет, лечение боли в спине, отдающей в ногу, продолжают массажем, мануальным курсом.
Врач подберет подходящие гимнастические упражнения, которые помогут укрепить органические ткани, но не перегрузят организм. Наблюдается положительный эффект лечения грязями, рефлексотерапии. Если консервативное лечение не дает желаемого результата, больного направляют на операцию.
Соматика и синдромы
Иногда острая боль в пояснице, отдающая в ногу, обусловлена соматическими причинами. Известно немало заболеваний, проявляющихся подобными симптомами. Чаще это или урологические проблемы или специфические патологии женской репродуктивной системы. Возможно появление болезненных приступов из-за язвенного обострения такого участка.
Боль может указывать на опухолевый процесс, локализованный в зоне органов малого таза. Иногда первопричина синдрома – беременность с закреплением эмбриона вне матки. Возможное объяснение – почечные болезни.
Болезненность может объясняться туннельным синдромом. Такой выявляют, если ощущения сильные и резкие, боль жгучая и появляется только с одной половины бедра. Причиной оказывается давление на нервный корешок или ветку нерва, питающего бедро.
Если болезненность охватывает коленную зону, поясницу, возможно, причина – ортопедические проблемы, затрагивающие бедренный сустав. Ощущения становятся сильнее при перемещениях и наиболее выражены, когда человек опирается на больную конечность. Двигаться с таким синдромом очень сложно.

Радикулит
Радикулопатия, известная также как радикулит, представляет собой клинический синдром, объясняющийся давлением на элементы нервной системы и нарушением целостности корешков. Патология принадлежит к числу поражающих периферическую НС. Спровоцировать ее могут травмы, воспалительные процессы, нервное защемление. Иногда острая боль в пояснице, отдающая в ногу, указывает именно на такое заболевание.
Его частота поистине пугает, поскольку в среднем каждый 10-й человек старше 40-летнего возраста на планете болен радикулитом. В последние годы патологию чаще выявляют у лиц младше 40. Группа риска – люди от 25 лет и старше. Особенно высока вероятность радикулита, если человек – спортсмен, водитель или вынужден длительное время проводить перед компьютером.
Инициирующий боль в пояснице, отдающую в право или влево, радикулит формируется на фоне позвоночных патологий. Зачастую ему предшествуют дегенеративные процессы или дистрофия позвоночных тканей. Нередок радикулит при остеохондрозе, протузии, грыже. Зачастую болезнь наблюдается у лиц, чей костно-мышечный аппарат сформировался с пороками, корректирующими мышечный тонус.
Выше вероятность радикулита при сколиозе, неправильной осанке, неудачном распределении физических нагрузок. Больше подвержены болезни люди, ведущие малоподвижный образ жизни, при котором нарушается качество тока крови. Свою роль могут сыграть недостаток питьевого режима, нехватка минералов, витаминов, в силу которой формируется остеопороз. Авитаминоз нередко сопровождается трофическими патологиями нервной системы.
О причинах: детальнее
Если боль в пояснице отдает в пах, спину, можно предположить радикулит, обусловленный, в частности, туберкулезом. Радикулопатия иногда объясняется сифилисом в хронической форме, остеомиелитом. Есть опасность иных очагов инфицирования, затрагивающих спинномозговые структуры.
Радикулопатия беспокоит людей, регулярно травмирующих позвоночный столб и ткани, окружающие его. Такое возможно, если человек вынужден терпеть удары, прыгать, сталкивается с растяжениями или скручиваниями.
Определенные риски связаны с избыточным весом первой или второй степени. Радикулопатия преследует людей, которым присущи вредные привычки, зависимость от спиртного и табачной продукции. Выше опасность радикулита, если человек пьет слишком много чая, кофе.
Как заметить?
Если боль в спине отдает в поясницу, нарушается чувствительность крестцового отдела позвоночника и тела в этой области, если мышцы беспокоят слабостью, можно заподозрить радикулит. Указанная симптоматика – это и первые проявления, и основные признаки, которые беспокоят в течение всего случая. Пораженный участок определяется проблемами иннервации. Область может охватывать поясницу, ягодицы, заднюю боковую часть, бедро спереди.
Возможно распространение по внешней части голени. Радикулит может охватить стопу, большой палец, мышечную систему ног в области икр, лодыжку снаружи, пятку. Чаще всего патология формируется в хронической форме, ей присущи острые непредсказуемые обострения. Болезненность становится сильнее, если резко сменить позу. Ощущения активизируются при повышенной физической активности.
Боль в пояснице отдает в бока сильнее, если формируется грыжа, давящая на нервную систему.
О типах
Бывают несколько вариантов радикулопатии. Люмбаго – острая боль, появляющаяся в поясничной зоне, когда человек сталкивается с внезапной большой физической нагрузкой, воздействием очень высокой или низкой температуры. Приступ боли у некоторых длится лишь минуту-другую, у иных растягивается на часы и дни. Чаще всего диагностика показывает мышечное перенапряжение, грыжу между позвоночными дисками или их смещение.
Иногда наблюдается патология, охватывающая седалищный нерв (ишиас). Возможно поражение, защемление нерва. Боль в пояснице отдает в конечности, наиболее остро ощущается в области ягодиц, в бедрах сзади, иногда распространяется по всей длине нижней конечности. Болезненность может сопровождаться слабостью мышц. Боли при ишиасе стреляют, сходны с ударом электричеством. Некоторые больные описывают состояние как жжение, онемение. Болезненность варьируется по силе. У некоторых ощущения слабые, у других так сильны, что невозможно двигаться и спать.
Люмбоишиалгия – форма радикулита, при которой болезненность возникает в поясничной зоне и распространяется на конечности (верхние, нижние). Ощущения чаще ноющие и жгучие, сила постепенно увеличивается.
Как уточнить?
Подозревая радикулит, врач направит больного на исследование на натяжение. Характерное проявление заболевания – симптом Ласега. Если человек попытается поднять конечность ровно, лежа на спине, болезненность станет сильнее.
Необходимо сделать МРТ, КТ. Результаты покажут наличие грыжи, иных позвоночных патологий.

Что делать?
Если радикулит стал причиной того, что возникла и отдает в ногу боль в поясницу, лечение назначают, формируя курс негормональных противовоспалительных. Дополнительно помогут средства, расслабляющие мышечные ткани. Медикаменты ослабят активность воспалительного очага и уменьшат болезненность, устранят спазм мышц. На этапе ремиссии показана физиотерапия. Лечат электрофорезом, методом дарсонвализации.
Особенный случай: беременность
У женщин боли в пояснице, отдающие в конечности, чаще всего появляются в период вынашивания ребенка. В это время сильно увеличивается вес тела, позвоночный столб с трудом справляется с дополнительной нагрузкой, формируется прогиб. Дополнительная проблема, сопровождающая такое состояние – невозможность использовать большую часть обезболивающих, а также ограничения в приеме иных препаратов.
Чтобы несколько облегчить синдром, можно пользоваться бандажами и корсетами, разработанными специально для дам «в положении». Такие системы помогают укрепить мышцы и снизить нагрузку на позвоночный столб.
Подбирая вариант коррекции, нужно помнить: если у женщины боль в животе отдает в поясницу, причиной может быть не только беременность, но и разнообразные заболевания. Кроме описанных ранее риски сопряжены с возможными гинекологическими патологиями. Для беременных традиционно одними из самых опасных считаются болезни, охватывающие органы малого таза и костную систему этого участка организма.
Здоровье этих частей тела важно для хорошо протекающих родов, а от них, в свою очередь, зависит состояние новорожденного. Осложнения, сопровождающие роды, могут спровоцировать тяжелые последствия и для матери, и для ее чада.
Гормоны и болезни
Боли внизу живота, отдающие в поясницу, могут объясняться нарушениями и изменениями гормонального фона. Это создает стрессовую нагрузку на организм в целом, корректируются состояние и структура спинных хрящей, мышечной системы, связки становятся мягче. Чтобы минимизировать неприятные явления, рекомендовано правильно питаться.
Корректируя диету, следует посоветоваться с доктором, дабы исключить недостаточность каких-либо важных для плода соединений. Возможно, будущей матери пропишут витамины или минеральные комплексы. Могут порекомендовать йогу, гимнастику для женщин в «интересном» положении. Комплексный подход позволит исключить болезненность, не получив дополнительных осложнений.
Если в период вынашивания ребенка женщин