Тыльные межкостные мышцы кисти болит

Особенности паралича Дежерина-Клюмпке

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
 Плексопатии, или заболевания плечевого сплетения, встречаются довольно часто как в педиатрической практике, так и среди взрослого населения. Все они сопровождаются отдельным симптомокомплексом, который включает нарушение чувствительности, вегетативной иннервации, а также моторных функций. К последним относят парезы и параличи.
Плексопатии, или заболевания плечевого сплетения, встречаются довольно часто как в педиатрической практике, так и среди взрослого населения. Все они сопровождаются отдельным симптомокомплексом, который включает нарушение чувствительности, вегетативной иннервации, а также моторных функций. К последним относят парезы и параличи.
Нервное сплетение – это анатомическая структура, которая представляет собой совокупность передних корешков спинномозговых нервов. В формировании плечевого сплетения участвуют нижние шейные и верхние грудные спинномозговые нервы. Именно при их патологии встречается паралич Дежерин-Клюмпке (нижний плексит).
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Как отдельное заболевание описываемый синдром не рассматривается. Этот симптомокомплекс укладывается в клиническую картину других неврологических или травматологических патологий. Проявления касаются большей частью двигательной сферы. При этом страдает функция мышц плеча и предплечья. Но порой диагностируют нарушения чувствительности.
Причины появления
 Различают первично и вторично возникающий нижний дистальный паралич плечевого сплетения. Чаще встречается вторичный характер патологии. Среди этиологических факторов развития первое место по частоте возникновения занимает травматическое повреждение области плеча.
Различают первично и вторично возникающий нижний дистальный паралич плечевого сплетения. Чаще встречается вторичный характер патологии. Среди этиологических факторов развития первое место по частоте возникновения занимает травматическое повреждение области плеча.
При вывихах, переломо-вывихах, переломах возможно поражение нервных структур. Они разрываются, растягиваются. В итоге возникают симптомы плексопатии нервного сплетения, среди которых на первый план выходит именно паралич или парез. Огнестрельное или ножевое ранение встречается в быту реже.
Акушерская практика демонстрирует высокий родовой травматизм. Это еще одна возможная причине развития патологии, но уже в детском возрасте. Среди факторов риска возникновения паралича Дежерин-Клюмпке такие состояния, как многоводие, неправильное расположение плода, тазовое предлежание, многоплодная или многоводная беременность.
Паралич Дежерина-Клюмпке появляется при сдавливании волокон плечевого сплетения каким-либо объемным образованием. Это может быть опухоль: липома, хондрома, остеома. При наличии ложного ребра дистальные волокна шейных и верхних грудных спинномозговых нервов сдавливаются. Налицо картина описываемого симптомокомплекса.
Первичный паралич – ситуация более редкая, чем вышеперечисленные состояния. Воспаляется ткань дистальных волокон плечевого сплетения в следующих случаях:
- переохлаждение;
- дисметаболические расстройства (длительное отсутствие пищи, алкоголизм);
- гормональные сдвиги;
- аутоиммунные заболевания.

Симптоматика
Само название патологии подсказывает ключевое проявление – паралич. Это форма двигательного расстройства, при котором страдает мышечная активность. Если при парезе пациент способен выполнять определенный (хоть и весьма ограниченный) объем движений, то паралич характеризуется невозможностью выполнять их вовсе.
Первично при любой причине поражается ткань нерва. Поэтому паралич носит периферический характер. Он охватывает деятельность тех мышц, которые входят в зону иннервации. К ним относят:
- мышцы возвышения большого пальца (тенар);
- мышцы возвышения мизинца, или гипотенар;
- червеобразные мышцы;
- межкостные мышцы.
Мышечная функция и сила страдает только в области кисти. Активные движения очень ограничены. При тяжелых случаях они вовсе невозможны. Болевого синдрома, как правило, нет. Возможно формирование «когтистой лапы», когда мышцы проксимальных фаланг пальцев находятся в состоянии гипертонуса (спазмированы), а мышечные волокна дистальных фаланг приводят к сгибанию последних. При этом кисти больных напоминают кошачью лапу с выпущенными когтями.
Самостоятельное обслуживание затрудняется. Пациенту сложно выполнять движения кистью. При этом невозможно полноценно застегиваться, пользоваться столовыми приборами, держать мелкие предметы, открывать двери, не говоря уже о письменной работе. Возникает функциональная недостаточность.

Конечность может свисать вдоль туловища. При этом здоровой рукой пациент может ее придерживать. При параличе дистальных и проксимальных пучков вся конечность неподвижна. Кожный покров ее бледен либо обладает синеватым оттенком (локальный цианоз). Визуально нередко наблюдается отечность. Наощупь кожа холодная и очень сухая. Это состояние называют ангидрозом. Вполне вероятна и обратная ситуация с повышенной потливостью – гипергидрозом. Эти состояния связаны с нарушением вегетативной иннервации.
Мышцы кажутся тонкими, атрофичными как внешне, так и при пальпации. Среди трофических изменений наблюдается ломкость ногтей, их слоистость.
Сенсорные и другие проявления
Патогномоничным (специфическим) симптомом следует считать триаду Горнера. Для нее типичны птоз (опущение верхнего века), миоз (сужение зрачковых отверстий) и энофтальм (западание глазного яблока внутрь глазницы).Симптоматика связана с вовлечением в патологический процесс симпатического ганглия.
Для паралича Дежерин-Клюмпке характерны изменения в сенсорной сфере. Возможны две ситуации. При поражении волокон проксимальной части плечевого сплетения снижается чувствительность по латеральному краю плечевой области и предплечья. Пациент утверждает, что болевые и температурные ощущения стали менее выраженными при тех же раздражителях, что и ранее. Дистальный нижний паралич, затрагивающий уже дистальные волокна шейных и верхних грудных спинномозговых нервов, проявляется гипестезией по внутренней поверхности указанных областей и на всю кисть.
Степени тяжести состояния больного
Оценка проводится исключительно на основании клинических данных. Во внимание принимают не только выраженность двигательных нарушений, но и наличие проявлений вегетативной дисфункции, а также сенсорных нарушений.
Тяжелая степень паралича диагностируется при наличии тотального паралича конечности. Это возможно в случае поражения дистальной и проксимальной части плечевого сплетения. Обнаруживают триаду Горнера, различные нарушения чувствительности. Пораженная конечность не функционирует.
Как диагностируется
Для подтверждения патологии используют данные анамнеза и собираются жалобы больного. Следующий этап – неврологический осмотр с исследованием рефлексов, их выраженности и других важных характеристик.
Дополняет диагностический спектр проведение электромиографии. Показана рентгенография органов грудной клетки, плечевых суставов, томография плечевого сплетения. Для исключения артрита или периартрита определяют уровень С-реактивного белка, ревматоидный фактор. Консультирует пациента невролог, травматолог, при необходимости ревматолог.
Лечение
Первоочередно пораженной конечности следует обеспечить разгрузку и покой. Для этого используются специальные шины для иммобилизации руки.
Медикаментозное лечение основано на приеме нейротропных витаминов. Это В1, В6 и В12. Они вводятся по 1 мл под кожу поочередно. Курс витаминотерапии составляет не менее 10-15 дней. При необходимости уколы заменяют на таблетированные формы препарата еще на 2-3 недели.
Осуществляется прием галантамина – ганглиоблокатора. Эффект этого препарата основан на блокаде работы фермента холинэстеразы. В неврологической практике средство используется весьма успешно. В конечном итоге действие сводится к ускорению проведения нервных импульсов по волокнам. Дозировка составляет 0,05 мл раствора 0,25%-ного галантамина на килограмм веса пациента. Терапия подкрепляется приемом Дибазола.
На 2 неделе от начала лечения показано расширение объема двигательной активности. Начинают с пассивных движений. Чтобы закрепить эффект, физиотерапевт назначает УВЧ или электрофорез. В качестве лечебного препарата используется раствор йодистого калия. Хороший эффект бывает от парафиновых или грязевых аппликаций. На более поздних этапах показано проведение лечебной гимнастики. Нагрузка постепенно увеличивается.
Прогнозы
Течение заболевания и эффективность проводимых лечебных мер зависят от своевременности терапии и причины патологии. Если лечение начато вовремя, то вероятность полного восстановления утраченных функций высока. Однако, стопроцентной гарантии выздоровления не даст ни один специалист.
Скорому восстановлению способствуют следующие факторы:
- устранение причины;
- своевременная, адекватная терапия (этиотропная, патогенетическая);
- восстановительные меры;
- успешная курация сопутствующей патологии.
При запоздалом лечении возможны остаточные явления. Они объяснимы развитием необратимых трофических изменений. Возможно появление суставных контрактур, атрофии мышц. Результат – недостаточность функции. При поражении ведущей руки теряются профессиональные навыки, а то и вовсе возможность самообслуживания. Это ведет к инвалидности.
Источник
Обратите внимание, часто приходится дифференцировать поражение межкостных мышц с начинающейся контрактурой Дюпюитрена
МЕЖКОСТНЫЕ МЫШЦЫ КИСТИ.
Клиника. При поражении межкостных и мышц появляется «артритическая боль в пальце» (боль в суставах пальца), боль по той стороне пальца, к которой прикрепляется мышца, до дистального межфалангового сустава, неуклюжесть пальца, затруднение при письме, захвате предмета пальцами, мелкой работе пальцами, возможно появление онемения и парестезии в пальце, вдоль какой либо стороны пальца, на стороне соответствующей межкостной мышцы, появление болезненного узла Гебердена (Heberden). Такие утолщения (узлы) очень часто появляются в области межфалангового сустава на той стороне пальца, к которой прикрепляется межкостная мышца, обычно наличие узлов сопутствует поражению межкостных мышц, которое может годами существовать латентно. При поражении первой тыльной межкостной мышцы появляется боль четко по радиальной поверхности указательного пальца, глубоко в тыльную поверхность кисти и через ладонь, а также возможно появление боли вдоль тыльной и локтевой поверхностей мизинца. Обычно наиболее интенсивная боль испытывается на уровне дистального межфалангового сустава. Поражение мышцы является вторым по частоте источником боли в ладони после поражения длинной ладонной мышцы. При поражении мышцы, отводящей мизинец боль распространяется вдоль наружной поверхности мизинца, где эта мышца прикрепляется. По сообщению Travell J. G. et Simons D.G., узлы Гебердена часто отождествляют с первичной, идиопатической формой остеоартрита, реже — с вторичной, травматической. Узел представляет собой утолщение мягких тканей, иногда частично и кости по дорсальной или тыльно-латеральной или тыльно-медиальной поверхности одной из сторон дистальной фаланги в области дистального межфалангового сустава. Идиопатическая форма узлов Гебердена может быть обусловлена генетически. Рентгенологические признаки появляются раньше клинических. На снимках узлы выглядят островками отложения солей кальция в сухожилиях разгибателя вблизи дистальных фаланг пальцев. Их появление сопровождается ноющей болью. Однако со временем болезненность утолщения проходит. Heberden описал узлы как «небольшие плотные утолщения размером с маленькую горошину, располагающиеся слегка проксимальнее кончика пальца около сустава». Никакого отношения к подагре они не имеют. Они существуют всю жизнь; на них иногда лишь обращают внимание при появлении болезненности; они скорее портят вид пальцев, нежели вызывают беспокойство, в общем они причиняют незначительное неудобство. Иногда у больного может развиться сгибательная деформация с латеральным или медиальным отклонением дистальной фаланги. В области проксимальных межфаланговых суставов также могут появиться узлы, носящие название узлов Бухарда (Bouchard). При поражении мышцы, противопоставляющей мизинец может произойти компрессия глубокой (двигательной) ветви локтевого нерва, который перфорирует эту мышцу и иннервирует все межкостные мышцы, третью и четвертую червеобразные, мышцу, приводящую большой палец, и глубокую головку короткого сгибателя большого пальца. Такая компрессия может проявляться слабостью указанных мышц. Слабость червеобразных и ладонных межкостных мышц на соответствующей стороне кисти также появляется поражении срединного и локтевого нервов.
Анатомия. Все мышцы иннервируются ветвями локтевого нерва из С8 и Т1 корешков.
Тыльные межкостные мышцы. Каждая тыльная межкостная мышца начинается двумя головками, каждая из которых прикрпеляется к прилежащей пястной кости, формируя образование, напоминающее мелкую рыбью кость, и прикрепляется к основанию проксимальной фаланги стороне фаланги, противоположной средней линии кисти, а также к апоневрозу разгибателя пальца.
Первая тыльная межкостная мышца: начинается одной головкой от локтевого края пястной кости большого пальца, другой — почти по всей длине лучевого края второй пястной кости и прикрепляется к апоневрозу разгибателя указательного пальца по лучевой стороне (мышца заполняет межпальцевый промежуток по дорсальной поверхности большого пальца).
Мышца, отводящая мизинец. Мышца начинается от грушевидной кости и прикрепляется к локтевой поверхности основания первой фаланги мизинца (эта мышца могла бы представлять половину следующей тыльной межкостной мышцы, будь у человека 6 пальцев).
Ладонные межкостные мышцы. Каждая из трех ладонных межкостных мышц начинается от ладонной межкостной поверхности одной пястной кости ближе к ладони от соответствующей тыльной межкостной мышцы и прикрепляется к апоневрозу разгибателя пальца у основания проксимальной фаланги на стороне, ближайшей к средней линии кисти (она проходит по средней линии III пальца).
Червеобразные мышцы. Четыре червеобразных мышцы начинаются от четырех сухожилий глубокого сгибателя пальцев на уровне середины ладони и прикрепляются лучевой поверхности апоневроза разгибателя соответствующего пальца.
Функция.
Обе группы межкостных и червеобразные мышцы. Сгибание пальцев в пястнофаланговых суставах. Разгибание двух дистальных фаланг в межфаланговых суставах (при обязательном, хотя бы легком сгибании проксимальной фаланги (ее сгибание осуществляется поверхностным сгибателем пальцев против сопротивления разгибателя пальцев)). Отведение и приведение пальцев (тыльные межкостные мышцы отводят пальцы от средней линии третьего пальца, ладонные межкостные мышцы приводят к средней линии третьего пальца).
Первая тыльная межкостная мышца. Ротирует с одновременным разгибанием проксимальную фалангу указательного пальца к локтевой стороне кисти. Первая ладонная межкостная мышца. Ротирует с одновременным сгибанием указательный палец к лучевой стороне кисти.
Диагностика. До проведения диагностических и лечебных мероприятий по лечению межкостных мышц, следует выполнить диагностику и при необходимости соответствующее лечение других мышц, способных вызывать боль в пальцах: длинные сгибатели и разгибатели пальцев, широчайшую мышцу спины, большую грудную, лестничные, латеральную или медиальную головки трехглавой мышцы плеча. Боль и онемение в пальце также могут быть обусловлены компрессией нервов плечевого сплетения укороченными лестничными мышцами или напряженной малой грудной мышцей.
Межкостные мышцы — Наружный осмотр. При поражении пациент испытывает трудности при сгибании пальцев, которые могут «торчать» и не приводиться кончиками к ладони. Наблюдаются узелки Гебердена в области дистальных межфаланговых суставов на той стороне пальца, к которой прикрепляется межкостная мышца. При поражении тыльных межкостных мышц наблюдается бесконтрольное отделение пальцев друг от друга (наиболее заметно отведение указательного пальца и мизинца), пациент с трудом, а порой и вообще не может, плотно свести все четыре пальца вместе. При поражении ладонных межкостных мышц затрудняется произвольное отведение соответствующего пальца, проксимальные фаланги сомкнуты.
Межкостные и червеобразные мышцы – Исследование функции сгибания и разгибания пальцев. Пациент: сгибает палец в пястно-фаланговом суставе. Выполнение: пациент разгибает палец в межфаланговых суставах или сгибает пальцы в пястно-фаланговом суставе против сопротивления врача. Оценка результатов исследования: при поражении мышц появляется слабость движения разгибания и болезненность движения сгибания.
Межкостные и червеобразные мышцы — Пальпация. Пациент широко разводит пальцы для расхождения пястных костей. Пальцем, помещенным на ладонь пациента, врач осуществляет противодавление, для выявления болезненной точки в пальпируемой мышце.
Лечение.
Межкостные мышцы – Самостоятельная мобилизация растяжением. Пациент: соединяет ладонные поверхности всех разогнутых одноименных пальцев и дистальных фаланг больших пальцев, головки одноименных пястных костей находятся друг напротив друга, локти разведены, предплечья и запястья располагаются на одной горизонтальной линии: а) пальцы кисти и пястные кости сомкнуты и расположены кончиками пальцев краниально, а кончики больших пальцев – каудально, б) все пальцы кисти и пястные кости максимально разведены (предпочтительнее положение больших пальцев в направлении к пациенту). Выполнение: пациент сближает кисти друг к другу, при этом увеличивается амплитуда разгибания всех пальцев. По мере растяжения мышц, горизонтальный уровень на котором располагаются предплечья и запястья, может смещаться вниз. Во время выполнения упражнения высота расположения предплечий и запястий не должна отклоняться от условной горизонтальной линии.
Межкостные мышцы – Ишемическая компрессия. Выполнение: пациент широко разводит пальцы для расхождения пястных костей. Пальцем, помещенным на ладонь пациента, врач осуществляет противодавление, для выявления болезненной точки в пальпируемой мышце. При выявлении болезненной точки, выполнение приема концентрируется на этой точке для выполнения ишемической компрессии (медленного глубокого массажа). Примечание: выполнение приема затруднено из-за трудностей в фиксации болезненной точки.
Межкостные мышцы – Самостоятельная мобилизация. Выполняются упражнения со встряхиванием пальцев или упражнения ремесленника по методу Artisan.
Источник
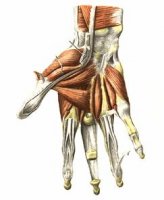
Кисть человека очень развита, это совершенно уникальный орган, способствовавший переходу человека к цивилизованному состоянию. Большинство операций совершается руками за счет очень развитой мелкой моторики. В ней 32 кости и множество мышц и сухожилий, обеспечивающих активные движения. Благодаря этому человеческая рука способна совершать очень тонкие и скоординированные операции, при этом каждый палец может двигаться самостоятельно. К мышцам кисти руки относятся и тыльные межкостные мышцы.
Всего в каждой кисти человека по четыре тыльной межкостной мышцы. Располагаются они с тыльной стороны руки и как понятно из названия, между костями пясти, они заполняют пространство между ними. Это двуглавые мышечные волокна, веретенообразной формы, напоминают по внешнему виду строение пера. Закреплены они у края указательного, среднего и безымянного пальцев с помощью сухожилий. Мышечные головки прикрепляются, с одной стороны, к основанию пястных костей, расположенных друг напротив друга, с другой – к фалангам пальцев с разных сторон.
Основная функция заключается в обеспечении движения соответствующих пальцев:
отвечают за направленность указательного и среднего пальцев к большому,
тянут средний и безымянный пальцы по направлению к мизинцу,
способствуют сгибанию и разгибанию всех пальцев, кроме большого.
Повреждения, воспаления, ушибы тыльных межкостных мышц ведут к сокращению двигательных возможностей пальцев рук. Могут развиваться артритные боли, появляться узлы Гебердена. Боль чувствуется локально, в том пальце, к которому прикрепляется мышца, или распространяется по всей кисти. Часто повреждение может не проявляться в течение долгого времени, а потом отозваться с возрастом.
О нарушении работы тыльных межкостных мышц говорят, если сгибание и разгибание пальцев затруднено, нет возможности прижать пальцы к ладони и они оттопыриваются. Поскольку с помощью этих мышц удерживается натяжение между указательным, средним и большим пальцами, а также безымянном и мизинцем, то они отстраняются друг от друга. Способность сомкнуть ладонь полностью пропадает. При движениях рукой и совершений мелких операций наблюдаются болевые ощущения.
В случае обнаружения нарушений проводится массаж, который выполняется самостоятельно или специалистом. При выполнении простого упражнения происходит растяжение нужных мышц, и они приходят в норму.
Для этого ладони соединяются вместе, пальцы обеих рук находятся каждый напротив другого, локти располагаются перпендикулярно к ладоням и образуют прямую линию с полом. Необходимо отталкивать пальцы друг от друга, но при этом не отрывать их кончики. Ладони разводятся, а локти не строго сохраняют положение.
Чтобы избавиться от небольших болевых ощущений и усталости, выполняется обычное встряхивание рук. Таким образом, снимается скопившееся напряжение в мышцах, происходит расслабление.
Лечебный массаж с сильными массирующими движениями затруднен, тяжело зафиксировать фаланги пальцев, чтобы не травмировать их больше, поэтому назначается нечасто.
Подобная мускулатура находится между плюсневыми костями стопы. Это двуглавые мышцы, волокно которых расположены более продольно, чем в аналогичной мускулатуре кистей рук. Количество их также равно четырем. Берут свое начало от костей плюсны и прикрепляются к основанию пальцев — второго, третьего и четвертого. Тыльные межкостные мышцы стопы отвечают за перемещение вперед и назад трех средних пальцев, а также за их сгибание и разгибание.
«Клешнеобразная» стопа развивается при параличе этих мышц, поскольку ничто на разводит пальцы, не притягивает их друг другу, а также не сопротивляется сгибанию. В результате невозможно разгибать пальцы и не тянуться к центру стопы, возможность ходьбы при таких нарушениях очень затруднена.
Движение обеспечивает полноценное существование, при нарушении функций даже самой маленькой мышцы происходит развитие дисбаланса, который приводит к затруднению совершения определенных операций. Каждое мышечное волокно несет свою функцию и требует особого внимания и бережного отношения. Профилактика может обеспечить долгую и плодотворную работу организму.
Источник


