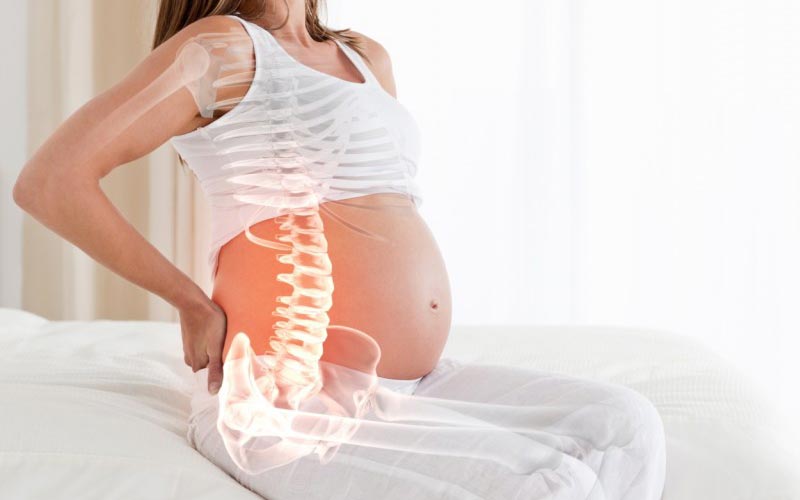
Сколько может болеть поясница

Боль в пояснице
Боль в пояснице в англоязычных источниках называют болью в нижней части спины (low back pain). Боли часто способствует напряжение в поясничном отделе позвоночника, ограничение движения и анталгический сколиоз.
Острая боль в пояснице может длиться от нескольких дней до нескольких недель.
Причины, частота и факторы риска возникновения боли в пояснице

Поражение поясничного отдела позвоночника- наиболее частая причина боли в пояснице.
Боль в пояснице встречается почти у каждого человека хотя бы один раз в жизни.
Следует отметить, что боль может быть в любой части Вашей спины, но, однако же, боль в поясничном отделе позвоночника возникает наиболее часто. Это связано с тем, что на поясничные позвонки приходится максимальная нагрузка от веса Вашего тела.
Боль в пояснице стоит на втором месте по количеству обращений к врачу, сразу после вирусных инфекций.
Вы можете почувствовать боль в пояснице после поднятия тяжести, резкого движения, после нахождения в течение долгого времени в одной позе или же после травмы позвоночника.
Острая боль в поясничном отделе позвоночника чаще всего вызвана смещением межпозвонкового диска и травмой позвоночника.
Причины боли в пояснице:

Межпозвонковая грыжа-самая частая причина боли в пояснице.
- Остеохондроз поясничного отдела позвоночника
- Межпозвонковая грыжа и протрузия межпозвонкового диска
- Спондилоартроз
- Спондилез
- Спондилолистез
- Компрессионный перелом вследствие остеопороза, миеломной болезни, гемангиомы позвонка
- Опухоль в просвете позвоночного канала

Разрушение поясничного позвонка при туберкулезе — редкая причина боли в пояснице. - Перелом позвоночника после травмы
- Длительное напряжение мышц
- Анатомически узкий позвоночный канал
- Искривление позвоночника (сколиоз, кифоз, кифосколиоз, болезнь Шейермана Мау)
- Аневризма аорты
- Ревматический артрит, псориатический артрит, остеоартрит
- Инфекции позвоночника — остеомиелит, дисцит, туберкулез позвоночника
- Пиелонефрит, мочекаменная болезнь
- Осложненное течение беременности
- Гинекологические заболевания (эндометриоз, киста яичника, рак яичника и т.д.)
Симптомы боли в пояснице (боли в нижней части спины)

Опухоль в просвете позвоночного канала- нередкая причина боли в пояснице.
Боль может быть разнообразной: острая, тупая, тянущая , жгучая, может сопровождаться покалыванием и мурашками, онемением.
Интенсивность боли в пояснице может значительно различаться — от слабой до нестерпимой боли, мешающей сделать даже небольшое движение. Боль может сочетаться с болью в бедре, болью в голени, болью в стопе.
Диагностика болей в пояснице
Сначала Вам необходимо обратиться к врачу-неврологу. Врач задаст Вам вопросы о характере Вашей боли, ее частоте, повторяемости. Врач попытается определить причину боли и начнет лечение простыми методами (лед, умеренные болеутоляющие средства, физиотерапия и необходимые упражнения).

МРТ в 95% случаев позволит установить истинную причину боли в пояснице.
В большинстве случаев такие методы лечения приводят к уменьшению боли в спине.
Во время осмотра врач определит точное положение боли, ее иррадиацию, неврологические рефлексы.
Большинство людей с болью в поясничном отделе позвоночника выздоравливают в течение 4-6 недель.
Диагностика включает в себя магнитно-резонансную томографию (англ. MRI) поясничного отдела позвоночника, компьютерную томографию пояснично-крестцового отдела позвоночника, рентген позвоночника.
Поскольку наиболее частой причиной боли в пояснице является межпозвонковая грыжа пояснично-крестцового отдела позвоночника, то в первую очередь Вам необходимо сделать МРТ поясничного отдела позвоночника. Это исследование также поможет исключить большинство причин болевого синдрома, таких как опухоль в просвете позвоночного канала, туберкулез позвоночника, перелом позвоночника, миеломную болезнь, анатомически узкий позвоночный канал, спонлилолистез, различные виде искривления позвоночника, спондилез и спондилоартроз. Если Ваш невролог не назначил Вам МРТ, то сделайте ее сами. Мощность аппарата МРТ должна составлять 1 Тесла и более.
Не стоит начинать диагностику с рентгеновского снимка и компьютерной томографии, эти методы небезопасны. Их можно сделать в первую очередь только при подозрении на перелом позвоночника.
Вот некоторые советы о том, что делать при боли в спине:

При боли в пояснице не начинайте обследование с рентгена позвоночника.
- Снизьте физическую активность в первые два дня после начала приступа. Это поможет уменьшить симптомы болезни и отек в зоне боли.
- Не сидите с наклоном вперед пока боль полностью не утихнет.
- Принимайте обезболивающие средства только в случае непереносимой боли. Лучше сделать внутримышечную инъекцию, чем выпить обезболивающий препарат. Это защитит стенку Вашего желудка от прямого контакта с противовоспалительным средством. Старайтесь избегать излишнего приема медикаментозных средств. Не применяйте для лечения гормональные средства, если боль в пояснице не связана с аутоиммунным заболеванием.
- Спите в позе эмбриона, положите подушку между ногами. Если Вы обычно спите на спине, то положите подушку под колени
- Общим заблуждением является представление о том, что Вы должны ограничить физическую активность на долгое время. Постельный режим не рекомендуется!!! Если у Вас нет повышения температуры, потери веса, непроизвольного мочеиспускания и дефекации, то Вы должны оставаться активным столько, сколько можете выдержать. Вы можете уменьшить свою активность только в первые два дня после возникновения боли. Начните делать легкие аэробные упражнения. Ходьба на тренажере, плавание помогут улучшить кровоток к мышцам Вашей спины. Посоветуйтесь с врачом для подбора упражнений, чтобы не вызвать усиления болевого синдрома.
Прогноз:
Большинство людей чувствуют себя значительно лучше уже после первой недели лечения.
Через 4-6 недель у значительной части больных боль исчезает полностью.
В каких случаях нужно немедленно обратиться к врачу:

Своевременное обращение к врачу позволит избежать тяжелых осложнений болезни.
- Боль в пояснице сочетается с болью в голени и болью в стопе
- Боль не позволяет Вам себя самостоятельно обслуживать
- Боль сочетается с недержанием мочи и кала
- Сочетание боли в нижней части спины с онемением в ягодице, бедре, ноге, стопе, паховой области
- Если у Вас уже была боль в спине раньше
- Если боль длится более 3 дней
- Если Вы принимаете гормоны
- Если боль в пояснице возникла после травмы
- Ранее был поставлен диагноз онкологического заболевания
- Если Вы похудели в последнее время по невыясненным причинам
Автор: доктор медицины Богомолова Наталия Александровна, /руководитель Клиники здорового позвоночника Стайер/
Текст добавлен в Яндекс Вебмастер 25.01.2012, 15:38
Права защищены.
Источник
Этот пост нейрохирург Алексей Кащеев опубликовал на своей странице в Facebook. Алексей – тот самый врач из научного центра неврологии РАМН, который опубликовал переписку с журналисткой LifeNews.

Алексей Кащеев. Фото Анны Артемьевой, «Новая»
Пост для пациентов. Боль в пояснице. Часто задаваемые нейрохирургу вопросы.
1. У меня болит поясница. Это нормально?
Да, это нормально. По данным ВОЗ, боль в пояснице – самая распространенная жалоба в мире и самая частая причина временной нетрудоспособности. Взрослых людей, которые ни разу не испытывали боли в спине, практически не существует. Боль в пояснице является расплатой человечества за прямохождение.
2. Мне сказали, что у меня остеохондроз. Что это значит?
Ничего. Явления дегенеративно-дистрофических изменений позвоночника часто именуют устаревшим термином “остеохондроз”. Эти явления обнаруживаются у абсолютного большинства людей старше 18 лет. Само по себе слово “остеохондроз” включает в себя что угодно: от возрастной нормы до тяжелейшей патологии. Термин “остеохондроз” неохотно используется большинством нейрохирургов. Термин “остеохондроз” не используется в международной литературе.
3. При каких заболеваниях болит поясница?
При любых. Боль в спине может быть самостоятельной проблемой (low back pain; в просторечии – “прихватило”, “простудил спину”, “перетрудил” и пр.). Боль в спине может сигнализировать о заболевании позвоночника. Также боль в спине может говорить о разнообразных серьезных состояниях: от пиелонефрита и гриппа до опухоли спинного мозга или метастазов в позвонки. Таким образом, боль в спине – это просто симптом, который требует диагностики.
4. У меня болит спина. Мне нужна медицинская помощь?
Вполне вероятно. Лучше сходить к врачу. Однозначно диагностики требуют следующие ситуации:
- Боль в спине, возникшая после травмы, падения, ДТП;
- Сильная боль в спине, продолжающаяся несколько дней, мешающая ходить и/или спать;
- Боль в пояснице, отдающая в ногу/ноги (нога включает в себя ягодицу, бедро, голень/икру и стопу);
- Онемение, чувства ползания мурашек в ноге/ногах;
- Снижение силы в любой части ноги/ног;
- Похудение ноги/ног;
- Затруднение или учащение мочеиспускания, дефекации;
- Сильная боль в спине у пожилого человека;
- Сильная боль в спине у похудевшего, ослабленного или температурящего человека;
- Боль в спине у человека, имеющего серьезные системные заболевания, например, остеопороз, рак, туберкулез;
- У вас ничего этого нет, но вы переживаете и хотите убедиться, что все нормально.
Чаще всего встречается, к счастью, последний пункт.
5. Хочу понять, почему болит поясница. С чего начать?
С МРТ (магнитно-резонансной томографии) пояснично-крестцового отдела позвоночника. Все остальные действия, включая посещение врача – потом. Если у Вас есть несколько свободных тысяч рублей для своего здоровья, тратить время на направление врача нецелесообразно. Просто сделайте МРТ.
6. А можно сделать рентген?
Нельзя. Рентгенография и компьютерная томография – в абсолютном большинстве случаев дополнительные исследования, назначаемые врачом. Первый метод – МРТ.
7. Я сделал МРТ, и мне написали, что у меня грыжа / протрузия / стеноз / остеохондроз / грыжа Шморля / спондилоартроз. Что это значит?
Все что угодно, в том числе ничего. Специалист по лучевой диагностике описывает МР-феномены. Они должны интерпретироваться клиницистом с учетом анамнеза, картины заболевания, дополнительных исследований и многого другого – иногда такую фразу даже пишут на заключениях МРТ. Таким образом, то, что написано в заключении, написано не для вас, а для другого врача.
8. К какому врачу пойти с МРТ поясницы?
К неврологу или нейрохирургу. Второе, на мой субъективный взгляд, предпочтительно: в среднем, оперирующие нейрохирурги значительно лучше интерпретируют снимки, поскольку ежедневно видят реальные картинки на операциях и сопоставляют их с МРТ и клинической картиной. В некоторых случаях, о которых вам скажут невролог или нейрохирург, вам нужен ортопед.
9. Как лечат боль в пояснице?
Если по результатам осмотра и оценки МРТ вам не нужна операция (чаще всего так и есть), лечение проводится под контролем невролога. В типичных случаях оно включает в себя нестероидные противовоспалительные средства, миорелаксанты и другие препараты. Иногда требуются другие методы; они очень разнообразны, описать их кратко не представляется возможным. Определить способ и продолжительность лечения может только врач. Самолечение боли в пояснице, особенно без МРТ, – чрезвычайно неразумный шаг. Применение нетрадиционной медицины, особенно без МРТ, – форменный идиотизм.
10. Мне сказали, что мне нужно удалять грыжу диска. Это опасно?
Нет, это не опасно. Благодаря применению эндоскопических и микрохирургических технологий, в умелых руках эта операция очень безопасна. Я обычно говорю пациентам, что риск паралича или других серьезных осложнений при удалении грыжи диска примерно равен риску гибели в ДТП по пути на консультацию.
11. Может ли парализовать от операции на позвоночнике?
Еще раз. Это практически невозможно. Есть опасные операции, связанные с такими рисками, – например, удаление интрамедуллярных опухолей, операции при переломах грудного отдела позвоночника и др. Если такая опасность есть, вас об этом предупредят. При удалении грыжи диска, устранении стеноза позвоночного канала риск этих осложнений теоретический. Условием безопасности является подготовка нейрохирурга и оснащение клиники современным оборудованием.
12. Что такое стабилизация позвоночника?
Существуют заболевания, при которых необходима установка специальных конструкций, которые скрепляют позвонки друг с другом. Способов стабилизации и систем для стабилизации очень много. Стабилизация позвоночника проводится только по строгим показаниям. Необходимость в ней может определить только нейрохирург. Чаще всего стабилизирующие операции нужны при стенозе позвоночного канала, спондилолистезе, нестабильности позвоночных сегментов, переломах позвоночника.
13. После операции на позвоночнике надо долго лежать?
Это миф из прошлого века. После абсолютного большинства спинальных операций пациент начинает самостоятельно ходить на следующее утро после операции или даже вечером в день операции.
14. Как сделать так, чтобы не болела поясница?
В настоящее время в частных клиниках можно найти коммерческие программы для борьбы с болью в спине по стоимости автомобиля. Научно доказаны элементарные факты: чтобы не болела спина, надо быть в пределах нормы индекса массы тела, не жиреть. Чтобы не болела спина, надо иметь развитую осевую мускулатуру – надо плавать и заниматься фитнесом. Наконец, боль в спине – частый первый симптом депрессии, поскольку депрессия сопровождается снижением болевого порога. Иными словами, надо иметь нормальное настроение и поддерживать себя в форме.
15. Вопрос пятнадцатый и самый главный. Как правильно: “межпозвоночный” или “межпозвонковый”?
Приходя к нейрохирургу, помните: “межпозвоночный” между позвоночниками, а “межпозвонковый” между позвонками. Если у вас грыжа и нет сиамского близнеца (чаще всего у вас его нет), Ваша грыжа межпозвонковая. “Межпозвоночная грыжа” – это словосочетание, которое больно ранит нейрохирурга. Не произносите его вслух, нам и так есть от чего страдать.
Читайте на Зожнике:
3 неэффективных и вредных упражнения для пресса
Урина и гвозди. Будни народной медицины
Концепция нейтрального положения
Чем женская тренировка должна отличаться от мужской?
Другая #sekta
Юлия Кудерова Среда, 22.04.2015
Источник
Боль в пояснице возникает достаточно часто. Пациенты говорят «у меня болит поясница», «защемило поясницу», «прострел в поясницу». Если боль неострая, могут сказать «ломит поясницу», «тянет поясницу», «ноет поясница». Иногда боль описывают как жжение в пояснице.
Поясницей называется нижняя часть спины – от того места, где кончаются ребра, до копчика. Возможно, отдельное слово для обозначения поясницы потребовалось как раз для того, чтобы указать место, в котором болит. Ведь если болит спина, то в большинстве случаев болит именно поясница.
Какой может быть боль в пояснице

Чаще всего боль в пояснице возникает внезапно, резко и носит острый характер. В таком случае говорят о люмбаго (устаревшее народное название – прострел). Боль описывается как резкая, «стреляющая». Движения сковываются, иногда даже невозможно разогнуть спину. При любом движении боль усиливается.
Приступ боли может длиться пару минут, а может продолжаться более значительное время (до нескольких суток). Может быть так, что приступ пройдет, и боль больше о себе не напомнит, но часто боль возвращается и человек привыкает, что поясница у него может болеть.
Боль в пояснице может быть не только острой (резкой), она может носить тянущий характер и быть хронической. Несильные, но постоянные болевые ощущения в пояснице, порою обостряющиеся, например, при физической нагрузке, инфекционном заболевании, переохлаждении и т.п., называются люмбалгией. Иногда непосредственно боли нет, но в пояснице сохраняется скованность, больной испытывает дискомфорт.
Причины боли в пояснице
Боли в пояснице могут вызываться различными причинами, однако статистика тут следующая:
- в 90% случаев боль вызвана проблемами с позвоночником и мышцами спины;
- в 6 % причина боли – это заболевания почек;
- 4% — заболевания других внутренних органов (мочеполовой системы, кишечника).
На долю позвоночника приходится большинство всех случаев боли в пояснице, и это не случайно. У человека центр тяжести тела располагается как раз на уровне поясницы, и при ходьбе вся нагрузка практически полностью ложится на поясничный отдел позвоночника (у животных, передвигающихся на четырех лапах, такой проблемы нет). А когда человек садится, позвонки поясницы и крестца испытывают такую же силу давления, с какой на водолаза давит 170-метровый слой воды. Естественно, что эта область является особо уязвимой.
Заболевания опорно-двигательного аппарата, вызывающие боль в пояснице:
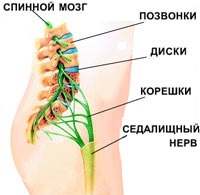
- защемление седалищного нерва. Нервные корешки, отходящие от спинного мозга, сдавливаются соседними позвонками. При этом возникает резкая, стреляющая боль. Как правило, защемление корешков становится возможным вследствие дегенеративных изменений в позвоночнике (остеохондрозе): межпозвоночные диски, отделяющие позвонки друг от друга разрушаются, зазор между позвонками сужается и резкое движение (наклон, поворот) может привести к защемлению нервного ответвления;
- ишиас (пояснично-крестцовый радикулит). Защемленные нервные корешки могут воспалиться. Воспаление нервных корешков называется радикулитом (от лат. radicula – «корешок»); для обозначения воспаления седалищного нерва иногда используется специальное название – ишиас. При поражении седалищного нерва может наблюдаться люмбоишалгия – боль в пояснице, распространяющаяся также в ягодицу и ногу по ходу седалищного нерва;
- грыжа межпозвоночного диска – выпячивание фрагмента межпозвоночного диска в позвоночный канал. Возникает в результате травмы или дегенеративных изменений позвоночника (остеохондроза);
- миозит поясничных мышц. Миозит – это воспаление скелетных мышц. Причиной миозита поясничных мышц может быть переохлаждение или резкое напряжение.
Также боль в пояснице может быть вызвана такими заболеваниями как рассеянный склероз, дегенеративный сакроилеит, остеопороз.
Профилактика боли в пояснице
Возникновение боли в пояснице часто спровоцировано небрежным отношением к собственному здоровью. Боль может быть вызвана:
- длительным пребыванием в одном и том же положении (например, при сидячей работе);
- неправильной осанкой;
- низкой подвижностью;
- чрезмерными физическими нагрузками.
Все эти факторы способствуют развитию заболеваний, проявляющихся болью в пояснице. Риск появления боли можно снизить, если соблюдать следующие советы врачей:
- следите за осанкой;
- избегайте неудобных поз при работе сидя. Желательно, чтобы колени были несколько выше тазобедренных суставов. Для этого используйте низкий стул или подставку под ноги. Проложите маленькую подушку между поясницей и спинкой сидения;
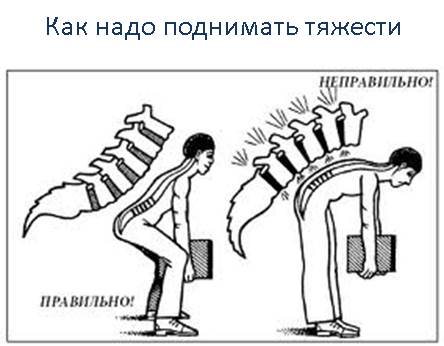
- при сидячей работе необходимо время от времени вставать, чтобы подвигаться. Делайте каждый час пятиминутные перерывы; как правильно поднимать тяжести
- спать желательно на ортопедическом матрасе (эластичном и достаточно жестком);
- поднимать тяжести надо за счет сгибания коленных суставов, а не спины. То есть необходимо присесть, согнув колени, а потом выпрямить их, сохраняя при этом ровную линию спины;
- перенося груз, его необходимо равномерно распределить между обеими руками, носить весь груз в одной руке (одну тяжелую сумку) нельзя;
- ежедневно следует делать комплекс упражнений, направленный на укрепление мышц живота и спины.

Боли в пояснице при заболеваниях почек
При болях в пояснице важно определить, что является их причиной – патологии опорно-двигательного аппарата или заболевание почек (а также других внутренних органов). Диагностику должен осуществлять врач. Однако есть признаки, позволяющие предположить, что боль может быть обусловлена проблемами почек или (и) других органов мочеполовой системы. При проявлении данных симптомов целесообразно сразу обращаться к врачу-урологу. Заболевание почек (или шире – мочеполовой системы) можно подозревать, если боль в пояснице сопровождается:
- общим ухудшением самочувствия (вялостью, сонливостью, слабостью, повышенной утомляемостью);
- отеканием век, лица. Отечность особенно выражена утром, после пробуждения и спадает к вечеру;
- повышением температуры тела, ознобом, потливостью;
- потерей аппетита, тошнотой, рвотой;
- учащенным или болезненным мочеиспусканием;
- изменением характеристик мочи (она может стать более концентрированного цвета или наоборот – бесцветной, содержать слизь или кровь);
- повышением артериального давления.
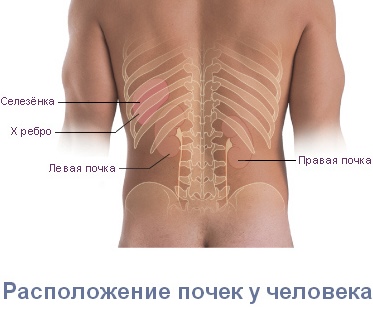
Также важным признаком того, что боль в пояснице вызвана проблемами внутренних органов, а не опорно-двигательного аппарата, является ее независимость от положения тела: от перемены положения тела и конечностей боль не усиливается и не уменьшается. Однако при длительном нахождении в положении стоя при патологии чек боль может усиливаться.
Имеет значение и локализация боли. При заболевании почек боль чаще всего наблюдается с одной стороны (поскольку обычно страдает только одна почка). Почечные боли могут не ограничиваться поясницей, а распространятся по ходу мочеточника, в пах, в наружные половые органы, на внутреннюю поверхность бедер.
Болит поясница: что делать?
Боль в пояснице – это симптом заболевания, которое требует лечения. Поэтому необходимо обратиться к врачу. Но в случае внезапного приступа острой боли («прострела», типичного при радикулите), прежде всего, требуется ослабить болевой синдром. Врачи советуют:
- используйте легкое тепло. Повяжите на поясницу шерстяной платок или шерстяной пояс;
- примите обезболивающее;
- необходимо принять позу, позволяющую расслабить мышцы спины. Рекомендуется лечь на спину, на твердую ровную поверхность (доску); ноги должны быть подняты и согнуты в коленях, для чего под них надо подложить свернутое одеяло или подушку. (На пол ложиться нежелательно, может продуть сквозняком).
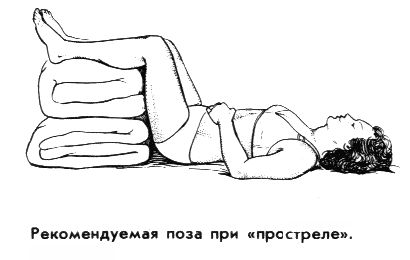
Предложенная поза – не догма. Больной должен чувствовать облегчение, поэтому возможны и другие позы; например, лежа на доске поставить на нее же согнутые в коленях ноги, зажав между ними подушку. Можно попробовать лечь на живот и вытянуть ноги, подложив валик под голеностопные суставы. Если остроту боли удалось снять, это не означает, что врач уже больше не нужен. Без должного лечения приступы будут повторяться, а ситуация в целом – ухудшаться.
К какому врачу обращаться с жалобой на боль в пояснице?
При боли в пояснице лучше всего обратиться к врачу-терапевту, поскольку прежде всего требуется определить, заболевание каких органов вызывает боль. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник