Грудь болит при беременности как синяк

Молочные железы беременной женщины меняются под влиянием эстрогена и прогестерона. Гормоны заставляют грудь увеличиваться, разбухать и отекать, повышают чувствительность кожи и сосков, расширяют млечные протоки и активизируют участки, отвечающие за лактацию. Весь процесс может сопровождаться дискомфортными ощущениями, которые длятся от нескольких недель до нескольких месяцев. Разбираемся, какая боль является нормой, а какие симптомы указывают на патологию и являются поводом для дополнительного обследования.
Боль в первом триместре
Дискомфортные ощущения в молочных железах могут появиться на ранних сроках беременности. Как только яйцеклетка прикрепится к эндометрию, в организме увеличится концентрация прогестерона. Гормон расширяет молочные протоки и сосуды, поэтому грудь набухает, отекает, а на ее поверхности проступает сетка из вен.
Прогестерон также делает молочные железы более округлыми и тяжелыми, а соски – более нежными и чувствительными к любым прикосновениям. Кожа может приобрести синеватый оттенок, а дискомфортные ощущения часто распространяются на хвост Спенса – область рядом с подмышечной впадиной.
Прикрепление яйцеклетки и повышение прогестерона происходит во второй половине менструального цикла, чаще всего – на 18–22 сутки. Примерно в это же время появляются боли в молочных железах.
Многие девушки списывают дискомфорт в груди на ранних сроках на ПМС. Но у беременной женщины боль в молочных железах сопровождается не только отеками и повышенной чувствительностью. У нее также:
- увеличивается размер сосков;
- темнеют ареолы;
- растет грудь;
- на ареолах формируются бугорки Монтгомери.
Боль в молочных железах исчезает или уменьшается ближе к концу первого триместра, когда организм адаптируется к гормональным изменениям.
Дискомфорт во втором и третьем триместре
Ближе к середине или концу второго триместра начинается подготовка к лактации. Повышается уровень пролактина, отвечающего за выработку молозива. Жировая ткань заменяет соединительную, а молочные протоки расширяются еще больше.
На 15–20 неделе женщина может ощутить, что ее молочные железы стали объемнее и увеличились на 1–2 размера. Соски вытянулись, а в груди опять появились дискомфортные ощущения. У многих беременных во втором и третьем триместре боль не такая интенсивная, как в первом. Она возникает сразу после пробуждения, но ближе к вечеру утихает и становится практически незаметной.
Дискомфортные ощущения во втором триместре появляются не у всех женщин. У некоторых пациенток грудь изменяется и растет без боли. Дискомфорт возникает за несколько недель до родов или спустя несколько дней после, когда начинает вырабатываться молозиво.
Как долго болит грудь
Болезненность молочных желез может сохраняться на протяжении одного, трех или всех девяти месяцев. У одних женщин дискомфортные ощущения исчезают на 11–13 неделе, когда активизируется плацента. Оболочка, в которой развивается плод, активно поглощает прогестерон, поэтому его концентрация в крови немного снижается, и неприятные симптомы проходят.
У других беременных грудь перестает болеть перед самыми родами. А на втором-третьем триместре к ноющей или тупой боли добавляется жжение, сухость, зуд в сосках и растяжки. Симптомы появляются из-за активного роста жировой ткани. Она слишком быстро растягивает кожу, поэтому дерма не успевает адаптироваться к изменениям, и возникают дискомфортные ощущения.
Боль пропадает ближе к концу второго триместра или к середине третьего, когда у женщины начинает выделяться молозиво. Выработка молока – сигнал, что грудь полностью перестроилась и готова к лактации.
Всегда ли болит грудь при беременности
Молочные железы болят не у всех беременных. Грудь может развиваться и расти без дискомфортных ощущений. У некоторых женщин просто повышается чувствительность сосков и появляется венозная сетка.
Отсутствие боли на ранних сроках не является отклонением от нормы, но если дискомфортные ощущения резко исчезли на 8–9 неделе, это повод обратиться к гинекологу. В первом триместре высокий риск выкидыша и замершей беременности. Это происходит из-за гормональных сбоев, стрессов, патологий у плода или заболеваний эндокринной системы у матери.
Если в организме снижается уровень прогестерона, эстрогена или гормонов щитовидной железы, молочные железы уменьшаются в размере, теряют упругость и эластичность, перестают болеть. Хотя в некоторых случаях дискомфортные ощущения только усиливаются. Слишком интенсивная и резкая боль – тоже повод проконсультироваться с врачом и сдать дополнительные анализы.
Как болит грудь у беременных
Дискомфортные ощущения бывают умеренными, средними и сильными. При сильной боли ограничивается подвижность верхних конечностей и грудной клетки, поэтому женщине может понадобиться консультация гинеколога и препараты, способные уменьшить симптомы.
Дискомфортные ощущения бывают разными не только по интенсивности, но и по характеру. У беременных возникают:
- жжение и давящее чувство в области сосков;
- покалывания внутри молочных желез;
- отеки сосков и ареол;
- распирающая боль, которая распространяется на обе железы;
- отек сосков и ареол;
- зуд внутри груди или вокруг сосков;
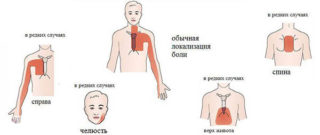
- тупая или острая боль, которая распространяется на подмышечные впадины, спину и руки.
Дискомфортные ощущения при беременности похожи на симптомы ПМС, но иногда они более выраженные или, наоборот, менее интенсивные, чем обычно. Все это варианты нормы, если нет других настораживающих признаков.
Когда боль в груди является нормой
Боль в молочных железах может периодически появляться и пропадать на протяжении всей беременности. И это нормально. Женщине не стоит волноваться, если:
- на груди появляются растяжки;
- из сосков на втором-третьем триместре выделяется прозрачная или белая жидкость;
- ареолы темнеют;
- появляется зуд и сухость кожи;
- молозиво становится более густым или жидким.
Все перечисленные симптомы – лишь варианты нормы. Если у беременной не повышен или не понижен уровень гормонов, нет ощущения жара в молочных железах, нет уплотнений или странных выделений, а на УЗИ отчетливо слышно сердцебиение плода, причины для паники отсутствуют.
Когда боль в груди – повод для беспокойства
Дополнительная консультация гинеколога и маммолога может понадобиться, если у беременной:
- выделения появляются только из одной молочной железы;
- секрет приобретает желтый или светло-зеленый оттенок и неприятный запах;
- одна грудь увеличивается в размере, а вторая – нет;
- в выделениях более 4–5 дней появляются кровянистые вкрапления;
- повышенная температура и общее недомогание;
- структура груди неоднородная, внутри молочных желез есть уплотнения и впадины.
Сильная боль, которая не уменьшается и не исчезает на протяжении нескольких месяцев, также может предупреждать о проблемах со здоровьем. У 95% беременных неприятные симптомы появляются из-за инфекций, воспалительных заболеваний и доброкачественных образований. Но у некоторых женщин гормональные всплески запускают рост злокачественных опухолей, поэтому при малейших сомнениях стоит сразу идти к гинекологу.
Лечащий врач осмотрит грудь и поможет найти причину странных симптомов. Если у гинеколога возникнут подозрения, он направит беременную к маммологу и предложит пройти дополнительное обследование:
- сдать общий анализ крови;
- сделать анализ жидкости из молочной железы;
- пройти УЗИ груди;
- записаться на МРТ или рентгенологическое обследование с контрастным веществом.
Процедуры, предполагающие облучение беременной, назначают только в крайнем случае, но не стоит от них отказываться. МРТ и рентген навредят ребенку намного меньше, чем запущенная злокачественная опухоль у матери.
Как облегчить боль в груди при беременности
Уменьшить болезненность молочных желез при беременности можно несколькими способами: диетой, физической активностью и правильным нижним бельем.
Питание от боли в груди
Листовая зелень, бобовые и орехи снижают чувствительность сосков. А льняные семена и свежий имбирь улучшают кровообращение в молочных железах и успокаивают боль. Молотые семена можно употреблять с водой, йогуртом или фруктовыми соками. А имбирь добавлять в салаты и супы в небольшом количестве.
Полезен беременным лимон и фенхель. Цитрус тонизирует сосуды и помогает при венозной сетке, а также уменьшает токсикоз в первом триместре. Теплую воду с лимонным соком можно пить по утрам, чтобы убрать тошноту и снизить чувствительность груди.
При отеках молочных желез стоит сократить количество соли в рационе. Она задерживает в мягких тканях лишнюю жидкость и усиливает дискомфортные ощущения. Чистая вода, наоборот, уменьшает отеки и улучшает самочувствие беременной.
Физическая активность
Не стоит отказываться от спорта даже на поздних сроках, если нет противопоказаний. Умеренные физические нагрузки тонизируют сосуды и нормализуют кровообращение в молочных железах. Беременным полезна скандинавская ходьба и прогулки на свежем воздухе, утренняя разминка и специальные упражнения для тренировки грудных мышц. Можно записаться на фитнес или плавание для будущих мам.
При дискомфортных ощущениях в груди рекомендована йога или медитация. Восточные практики расслабляют нервную систему, защищают от хронического стресса, гормонального дисбаланса и уменьшают боль в молочных железах.
Правильное белье
Обычные бюстгальтеры с косточками и декоративными элементами стоит заменить специальными бесшовными топами. Нижнее белье для беременных шьют из натуральных и очень мягких тканей, чтобы они не раздражали кожу и не натирали соски.
У бюстгальтеров для беременных широкие бретели, которые поддерживают отекшую грудь, а вместо косточек – широкие и эластичные ленты. Они хорошо фиксируют молочные железы, но не нарушают кровообращение и отток лимфатической жидкости.
Бюстгальтеры бывают нескольких типов:
- для повседневной жизни;
- для спорта;
- для сна.
Спортивные топы более жесткие. Они защищают молочные железы от лишнего трения и уменьшают дискомфортные ощущения. Бюстгальтер для сна должен быть более мягким и дышащим. На поздних сроках стоит покупать белье со внутренними карманами для одноразовых вкладышей, впитывающих молозиво.
Правильный бюстгальтер должен соответствовать размеру груди. Тесное белье, которое слишком сжимает молочные железы, только усилит дискомфортные ощущения и отеки.
Водные процедуры
Уменьшить боль помогает теплый душ. Горячая вода расширяет сосуды и улучшает кровообращение в молочных железах. Теплый душ можно заменить ванной с морской солью, но процедуру стоит обсудить с гинекологом.
Если горячая вода только усиливает неприятные симптомы, можно попробовать холодные компрессы. Лед, завернутый в ткань, прикладывают к молочным железам на 10–30 минут по 2–3 раза в сутки. Холод сужает сосуды и молочные протоки, уменьшает отеки и снижает чувствительность нервных окончаний. Компрессы со льдом стоит использовать очень аккуратно, чтобы они не спровоцировали мастит.
Бороться с чувствительностью сосков поможет правильный уход. Грудь нужно мыть только мягкими гелями или детским мылом, вытирать махровым полотенцем, а после купания втирать в кожу питательный крем. Увлажняющие средства защищают от сухости и трещин, уменьшают риск растяжек.
Питательный крем можно дополнить масками из голубой глины. Она снимает отеки, сухость, воспаление и обладает легким анестезирующим эффектом. Маски из глины накладывают толстым слоем на молочные железы на 15–25 минут и смывают теплой водой. Процедуру повторяют 1–2 раза в неделю. Голубую глину можно принимать внутрь и добавлять в ванну во время купания, но эти способы лучше обсудить с гинекологом.
Боль в груди при беременности, как и ее отсутствие, вполне естественна, но это не значит, что ее нужно терпеть. Лучше обсудить эту проблему с гинекологом и вместе с врачом подобрать методы, которые уменьшат неприятные симптомы, повысят настроение и укрепят здоровье будущей мамы.
Источник
и нагрубание.
Маститы.
Маститы обычно начинаются в первый месяц
после родов.
Основной возбудитель — золотистый
стафилококк, который вызывает воспаление.
Попадает внутрь, в основном, через трещины,
чем и обусловлены сроки появления — мамы с
неправильным прикладыванием еще не умеют и
не могут с ним разобраться. Обычно маститу
предшествует лактостаз, при гнойном мастите
— всегда.
По типам воспалительных процессов мастит
подразделяют на серозный, инфильтративный,
инфильтративно-гнойный, абсцедирующий,
гангренозный, флегмонозный.
Основные:
Серозный мастит: температура до 38С, грудь
болит, при опорожнении груди легче не
становится, отечность, покраснение.
Инфильтрат: то же самое, но прощупывается
четкая область уплотнения, молоко
сцеживается плохо.
Гнойный: температура повышается до 40С,
появляется общая слабость, бессоница,
бледность кожи, резкая боль при нажатии на
воспаленную область, сильная отечность.
Неинфицированный мастит возникает после
лактостаза при плохом опорожнении груди,
нужно примеять те же меры, что и при
лактостазе.
При серозном и инфильтративном мастите
показано лечение антибиотиками, опорожнение
груди обязательно. Если антибиотики
совместимы с ГВ, то кормить прекращать
крайне нежелательно. Гнойный мастит, как
правило оперируют, после операции ГВ можно
возобновить. Препараты, подавляющие
лактацию, крайне нежелательны на любой
стадии, хотя многие врачи настойчиво их
рекомендуют. Нежелательны по многим
причинам: резкое вмешательство в обмен
веществ, большое количество побочных
эффектов, часто несовместимость с ГВ.
Лактостазы.
Лактостаз — застой молока в груди. Сначала
появляется болезненность, как при
гематомах, слабая отечность груди, места с
лактостазами хорошо прощупываются,
температура может подниматься до 38С.
Причины возникновение лактостазов:
1. плохое и нерегулярное опорожнение
груди:
— неправильное прикладывание;
— кормление по режиму;
— отсутствие ночных кормлений.
2. Травмы груди.
3. Передавливание протоков неправильно
подобранным бюстгальтером.
4. Гиперлактация.
5. Узость протоков.
6. Мастопатия.
7. Повреждение протоков ранее (операции,
маммопластика, импланты).
8. Сон на животе.
9. Стрессы, нагрузки и депресии.
10. Перепады температуры — контрастный душ,
например.
11. Недостаток жидкости в рационе мамы.
Первые 1-2 суток мастита быть не может, он
не развивается моментально. И при
правильном поведении с грудью
неинфекционный мастит не начнется.
Чем отличается лактостаз от мастита.
При лактостазах опорожнение груди
моментально облегчает состояние-
температура падает, тяжесть в груди
пропадает. При маститах опорожнение
облегчения не приносит и температура не
снижается. При прощупывании лактостаз
бугристый, а инфильтрат — гладкая пластинка
с четкими краями.
Методы лечения лактостазов.
1. Основной и самый главный способ —
прикладывать ребенка к больной груди
подбородком к уплотнению. Все остальные
способы — вспомогательные.
2. Перед кормлением можно согреть грудь,
чтобы протоки расширились. Не горячей водой
или компрессами, а теплой, 37-38С. Можно
перед кормлением принять теплый душ и
подцедиться , свешившись над ванной, слегка
поглаживая грудь. Теплый душ расширяет
протоки и помогает молоку легче отделяться
из груди. Можно приложить к груди смоченную
теплой водой пеленкку.
3. После кормления можно приложить холодный
компресс- творог из холодильника, отбитую
капусту, мази, которые назначит врач.
Главное, чтобы компрессы были холодными, а
ни в коем случае не теплыми, чтобы не
провоцировать приток молока. И не
ледяными,а холодными, лед тоже нежелательно
прикладывать.
4. Пить между кормлениями лучше жидкость
комнатной температуры, не горячее, чтобы не
вызывать приливы.
5. Сцеживаться стоит только в случае, если
Вы это умеете. Боль при сцеживании — сигнал
того, что сцеживаетесь Вы неправильно.
Сцеживаться стоит легкими поглаживающими
движениями от основания груди к соску.
6. Если есть возможность, то стоит сходить
на ультразвуковой массаж в ЖК или роддом.
Возможно, там Вам назначат другие
физпроцедуры.
7. Во время кормления можно поглаживать
больную дольку по направлению от основания
к соску.
Все эти меры стоит продолжать до полного
выздоровления.
Если лактостазы повторяются циклично и
появляются в одном месте или рядом, то это
может свидетельствовать о том, что прошлый
лактостаз прошел не полностью, либо что
какой-то проток уже. В случае повторения
стоит сходить на физпроцедуры и
прикладывать ребенка подбородком к
проблемной доле для профилактики.
Поскольку лактостаз обычно появлется в
одной груди, предпочтительнее давать именно
ее, вторую грудь подцеживать до
облегчения.
Чего делать не стоит:
1. Не нужно делать любые алкоголесодержащие
и камфорные компрессы. Это распространенная
рекомендация, однако спирт подавляет
выработку окситоцина, и молоко хуже
выдеоляется из груди, спирт проникает в
молоко и греет, что провоцирует воспаление.
Камфора подавляет лактацию.
2. Не стоит пить подавляющие лактацию
препараты и шалфей. Ситуации это не
поможет, но эффект может оказаться
необратимым.
3. Не стоит просить мужа помочь — ребенок
сосет не так, как взрослый, он как бы
лакает молоко, у мужа так не выйдет. К тому
же очень высок риск инфицирования — во рту
у мужей обычно нестерильно.
4. Вам наверняка посоветуют вызвать
молочную сестру или акушерку для
расцеживания, но я этого делать не
рекомендую — большинство выезжающих
специалистов сцеживают досуха и через боль,
часто травмируя протоки, что чревато
повторением лактостазов.
5. Не стоит ограничивать питье — лактация
снижается только при обезвоживании больше
10%, зато к боли в груди добавится
дискомфорт из-за жажды.
Профилактика лактостазов.
1. Не носите никакую одежду, которая
сжимает или придавливает грудь.
Бюстгальтеры с косточками лучше исключить
до завершения ГВ, можно спортивные топы, но
смотрите, чтобы они нигде не давили.
2. Не спите на груди.
3. Не допускайте травм груди. Даже
маленькая ручка может быть причиной
большого лактостаза.
4. Постоянно, хотя бы пару раз в день,
ощупывайте грудь, и как только появилось
уплотнение — прикладывайте ребенка к нему
подбородком.
5. Не допусткайте резких перепадов
температуры, зимой повесить белье на
балконе может и муж, или оденьтесь
потеплее. Резкие сокращения протоков тоже
вызывают лактостазы.
6. Кормите по требованию, а если кормите по
режиму — не сцеживайтесь досуха и тщательно
осматривайте грудь.
Лактостаз и нагрубание при отлучении.
При резком отлучении от груди и
невозможности приложить ребенка
складывается ситуация, в которой
стандартные советы не подходят.
При переизбытке и неопорожнении груди
происходит обратное всасывание молока, и
его количество само уменьшается, но молоко
все-таки прибывает, и проблему нужно
решить.
Что делать:
1. Уменьшать и количество, то есть
обязательно и только так — сцеживать до
состояния облегчения. Если грудь не
переполнена — не сцеживать. И уменьшать
частоту. Если чувствуете, что все
нормально, то грудь не трогайте.
2. Пить шалфей и мяту, они угнетают
лактацию.
3. Тщательно осматривать грудь на предмет
уплотнений и сразу же применять
профилактические меры, если уплотнения
есть.
Что не делать:
1. Не перевязываться. Этот варварский метод
молоко уберет, но очень часто с помощью
мастита. При перевязывании обычно
появляются маститы верхней доли, которую
сложно и расцедить, и диагностировать. Без
перевязывания процесс ухода молока займет
такое же время.
2. Не принимать препараты для подавления
пролактина — Парлодел, Бромкриптин,
Достинекс. Все они не предназначены для
угнетения физиологической лактации и
вызывают множетво побочных эффектов вплоть
до смерти. Причем при угнетении
физиологической лактации количество их
увеличивается.
3. Спиртовые и камфорные компрессы в данном
случае также помешают оттоку молока, как и
при лактостазе и спровоцируют
воспаление.
Дополнительная информация.
Но-шпа — спазмолитик, ее часто рекомендуют
акушерки в случаях лактостаза, но применять
ее на ГВ именно для этого нежелательно и
бесполезно.
Парацетамол — жаропонижающее и
противовоспалительное, препарат первого
выбора для кормящих.
Анальгин и аспирин с ГВ несовместимы, а
именно их рекомендуют чаще всего врачи и
фельдшеры скорой.
Шалфей угнетает лактацию, но эффект
наступает далеко не сразу, потому если Вы
его решили попить дял уменьшения количества
молока, но не для подавления лактации,
результатом может стать полный уход
молока.
Источник