Что может болеть под правым ребром когда вздыхаешь


Боль в правой части живота – это симптом, с которым пациенты часто обращаются к врачу. Они могут быть ноющими или колющими, сильными или едва ощутимыми. Поэтому у многих возникает вопрос, что является причиной дискомфорта под ребрами справа. В этом сегменте находятся важные органы, которые посредством болевого синдрома сигнализируют о наличии инфекции, травмы или других проблемах.
Первое место из возможных причин боли в правом боку под ребрами спереди занимают желчнокаменная болезнь и проблемы желчевыводящих путей, второе – патологические процессы в печени, отек при дефиците кровоснабжения этого органа.
Что находится в правом боку под ребрами спереди у человека?
Если идти сверху вниз, в этой зоне находятся:
- нижняя часть правого легкого, покрытая оболочкой;
- под легким лежит печень – она занимает всё пространство за правым ребром;
- под печенью лежит желчный пузырь, от него и печени спускаются желчные протоки;
- ниже находится слепая кишка с отростком – аппендиксом;
- ближе к спине на уровне поясницы находятся почки, от которых в малый таз следуют мочеточники;
- у женщин внизу живота расположены яичники.
Как раз в этих органах часто и возникает боль в правом боку.
Среди всех возможных причин появления боли в правом боку можно выделить состояния требующие срочной медицинской помощи и не требующие таковой.
Когда требуется срочная помощь при болях под ребрами
В следующих ситуациях необходима срочная помощь, если Вы ощущаете острую боль под правым ребром.


Серьезная травма
Падение, сильный удар могут вызвать повреждение или даже разрыв органов брюшной полости и боль в правом боку. Самые опасные – разрыв печени и почки, способный спровоцировать сильное кровотечение, которое может привести не только в боли но и к летальному исходу. Симптомами кровотечения являются:
- сильное сердцебиение;
- «холодный» пот, озноб;
- побледнение кожи;
- головокружение, обморок.
Острый аппендицит

Это острое воспаление аппендикса – отростка кишки, которое ощущается как боль в правом боку под ребрами. Если оно возникло, без хирургического вмешательства не обойтись, иначе может развиться перитонит – когда в воспалительный процесс вовлекаются все органы брюшной полости. Поэтому чрезвычайно важно сразу обратиться к врачу при наличии следующей симптоматики:
- сильные ноющие или колющие боли с правой стороны живота, особенно типично, когда они начинаются в центре под грудиной и практически не снимаются обезболивающими;
- симптомы интоксикации: повышение температуры, озноб, тошнота, рвота;
- напряжение мышц, боль в брюшине в правом боку, который свидетельствует о том, что процесс начинает распространяться.
Определить симптомы аппендицита поможет консультация хирурга.
Острый холецистит

Второе по частоте встречаемости заболевание, вызывающее воспаление желчного пузыря, приводящее к боли. Это происходит, например, при наличии в нем камней, что вызовет острую боль в правом боку под ребрами. В случае острого холецистита (диагностирует хирург или терапевт) необходимо срочное хирургическое вмешательство, чтобы успеть удалить пузырь до вовлечения в процесс других органов. Симптомы болезни схожи с аппендицитом:
- боли в правой части живота: постоянные, чаще сильные, немного уменьшающиеся от спазмолитиков;
- пожелтение кожных покровов;
- тошнота и рвота, не приносящая облегчения;
- повышение температуры, возможно не всегда;
- озноб, слабость.
Острая кишечная непроходимость
Это опасное состояние, которое без надлежащей помощи может привести не только в боли, но и к смерти. Оно опасно тем, что когда содержимое кишечника долго в нем задерживается, оно начинает всасываться в кровь и отравлять весь организм. В отдельных случаях возникает разрыв стенки и кишки, происходит выход содержимого в полость живота – это называется «каловый перитонит». Такое состояние часто заканчивается летальным исходом. О причинах и быстрых методах устранения запоров узнайте тут.
Кишечная непроходимость возникает по следующим причинам:
- нарушение нормальной работы кишечника: в норме стенки кишки «проталкивают» содержимое по кишечнику, при неправильном питании и различных заболеваниях процесс нарушается;
- «перекрытие» просвета кишки опухолью, инородным предметом;
- перекрут, сдавливание кишки;
- попадание участка кишки в грыжу и защемление в ней.
Симптомы кишечной непроходимости:
- резкие, спастические приступы;
- тошнота, рвота без облегчения;
- отсутствие стула;
- бледность, плохое самочувствие.
Острый инфаркт миокарда
Причиной острого инфаркта миокарда является тромб в сосуде
Что такое инфаркт миокарда и как он выглядит:

Одной из нечастых форм проявления сердечного инфаркта являются боли в животе и под ребрами спереди. Отличить его от других болезней позволяют следующие симптомы:
- болевой синдром сильный, не снимающийся лекарствами;
- чувство сильного сердцебиения;
- при наличии тонометра можно измерить артериальное давление – оно будет либо резко повышенным, либо очень низким;
- плохое самочувствие, головокружение, тошнота, потеря сознания.
При подозрении на инфаркт миокарда, срочно нужно звонить 03.
Хронические и системные заболевания при болях в правом подреберье


Хронический холецистит
Под хроническим холециститом понимают длительное, вялотекущее воспаление стенки желчного пузыря, приводящие к боли в правом боку. Как правило, оно вызвано находящимися в нем камнями. Иногда камни «раздражают» стенку пузыря, вызывая тупые ноющие боли под ребрами. Кроме этого, камни могут разрушаться и отходить по желчным протокам, вызывая более резкие ощущения и даже колику. Для выявления хронического холецистита необходимо сделать УЗИ желчного пузыря. При подозрении на данные заболевания диагностику назначает врач терапевт.
В случае калькулезного (каменного) холецистита часто возникает желтуха, придающая желтовато-зеленый цвет коже.
Гепатиты
Это заболевания, затрагивающие ткань печени. Они могут быть вызваны хроническими интоксикациями, например, алкоголем и вирусами, паразитирующими на печени. К вирусам относятся вирусы гепатита А, В, С, Е, D. Из них вирусы типов В и С надолго задерживаются в клетках печени, вызывая периодические обострения, боль в правом боку, сопровождающиеся дискомфортом в области брюшины и желтухой. При подозрении на гепатит врач гепатолог назначит анализы крови, позволяющие оценить состояние печени или найти вирус.
Заболевания почек
Почки располагаются ближе к спине, таким образом, что при заболеваниях почек пациентов чаще беспокоит колика в пояснице и боль в правом боку. Если «страдает» почка, возникают жалобы на правосторонние боли в спине, животе. Они могут быть тянущие, «тупые», иногда интенсивные, «колющие» – почечная колика. Самая частая причина поражения почек – восходящая инфекция из мочевого пузыря, проникающая в лоханку почки (пиелонефрит). Подробнее о болезнях почек читайте здесь. Кроме этого, встречается гломерулонефрит (воспаление самой ткани почки), гидронефроз (задержка жидкости внутри почки). Любые из этих патологий требуют диагностики и лечения, так как почки – главный «инструмент» выведения из организма токсичных веществ, таких как мочевина. Диагностика включает УЗИ почек, анализы крови, мочи — назначает врач уролог
Воспаление яичников
У женщин болезненность в животе и в правом боку сперди часто вызвана заболеваниями яичников. Это может быть воспаление, кисты, опухоли придатков. Даже созревание яйцеклетки (овуляция), которое происходит раз в месяц, может вызвать неприятные ощущения. Яичники находятся в полости малого таза, поэтому спазмы локализуются в нижней части, но бывают и исключения. При наличии схожих симптомов задайте вопрос гинекологу.
Болит правый бок – что еще это может быть?
Если у Вас болит справа в области под ребром сбоку – это могут быть также нестандартные причины. Список болезней описан ниже:
Холангит
От печени и желчного пузыря отходят желчные протоки. При их повреждении могут возникать сильные приступы боли в подреберье. Протоки часто повреждаются обломками желчных камней, отходящих от желчного пузыря. Приступ хорошо снимаются спазмолитиками и могут сопровождаться ознобами – это их отличительные признаки. Подтверждают диагноз с помощью УЗИ.
Опухоли
Опухоли могут расти из любой ткани, в том числе, из ткани печени, почек, кишечника. Они долгое время могут никак не проявляться, но одним из симптомов являются спазмы и боль. Поэтому важно при долго существующих, не проходящих спазмах обратиться к врачу онкологу и обследоваться.
Совет врача
Не всегда боли в правом подреберье возникают из-за патологии внутренних органов. Нередко источник ощущений находится в спине — это мышцы или позвоночник.
Внезапное перенапряжение мышцы при работе или выполнении упражнений приводит к микроразрывам, растяжению, что дает болевой синдром.
Любые дегенеративные процессы в позвоночнике (остеохондроз, как самый частый), могут давать боли.
Характерным симптомом в обоих случаях будет усиление боли при движении, вдохе, кашле, уменьшение или прекращение в покое.

Эхинококкоз печени
Это «экзотическое» заболевание, которое чаще встречающееся в южных регионах. При этом в ткани печени живет паразит – эхинококк, постепенно разрушающий печень. По течению заболевание напоминает гепатит, предварительно правильный диагноз поставить трудно.
Плеврит

Легкие снаружи покрыты оболочкой – плеврой, в которой при различных инфекциях скапливается жидкость. Нижний край легкого находится на уровне нижних ребер, поэтому воспаление плевры в этом месте может стать причиной спазма и болью в правом боку. Подробнее о плеврите читайте тут.
При болях в правом подреберье нельзя использовать грелку. Тепло может усилить воспалительные процессы, что приведет к ухудшению состояния.
Боль под правым нижним ребром спереди при вдохе
Подобный синдром часто сопровождается воспалительным процессом в легких.
При инфекционном поражении легкого вследствие пневмонии и плеврита появляется колющая боль справа. При вдохе, смехе или кашле она становится сильнее.
Обычно этому сопутствуют:
- повышение температуры;
- сильная общая слабость;
- кашель сухой или влажный (даже редкий);
- уменьшение неприятных ощущений в положении лежа на правом боку.
Боль под правым ребром спереди при нажатии
Если пациент страдает язвенным поражением желудка, как правило, спазм и боль концентрируется справа, захватывая спину и область поясницы. При нажатии на проблемный участок она немного уменьшается поэтому, сидя на корточках или лежа на животе, человек чувствует себя лучше.
При холециститах, гепатите, когда печень увеличена в размерах, при нажатии на нее боль усилится, став более интенсивной и острой.
Что делать, к какому врачу обращаться
В первую очередь при появлении острой боли необходимо:
- немедленно вызвать бригаду скорой помощи, если Ваш случай похож на экстренный;
- не пытаться справиться самостоятельно, принимая спазмолитические препараты, анальгетики, сглаживающие клиническую картину состояний, требующих немедленной хирургической помощи или интенсивной терапии в стационаре;
- ни в коем случае не применять согревающие компрессы и грелки, которые могут привести к внутреннему кровотечению или разрыву нагноившегося абсцесса (например, при аппендиците).
Главное – своевременно помочь себе самому, обратившись за консультацией к терапевту, и провести все необходимые обследования.
При сильных или продолжительных приступах необходимо проконсультироваться с врачом, пройти диагностику и начать грамотное лечение. Только врач может правильно интерпретировать жалобы и назначить нужные процедуры.
Основные среди них:
- УЗИ печени, желчного пузыря, почек, малого таза;
- урография;
- ангиография;
- рентген легких, живота;
- КТ, МРТ;
- биопсия.
Лечение
Прежде всего, стоит понимать, что лечение и терапию врач назначит Вам индивидуально, выяснив причину боли. Здесь мы приведем примеры основной терапии, используемой в лечебной практике. Если отсутствует показание для хирургического вмешательства, то прежде всего, терапия направлена на снятие спазмов и воспалительного процесса, и далее в зависимости от причины заболевания.
Препараты, используемые в терапии:
- Спазмолитики: «Но-шпа», «Баралгин» (в уколах), «Спазган» (таблетки).
- Противовоспалительные средства: «Нимесулид», «Аспирин», «Ибупрофен».
- Антибиотики широкого спектра действия: «Левофлоксацин», «Амоксициллин».
- Гепатопротекторы: «Эссенциале»,«Карсил».
- Лекарство для улучшение оттока желчи: «Аллохол».
- Препараты для сердца: «Нитроглицерин», бета-адреноблокаторы (бисопролол, метопролол)
Эффективные лекарства для снятия боли
Можно воспользоваться спазмалитиками для снятия и купирования боли, однако стоит понимать, что при острой боли нужно дождаться скорой помощи и выяснить причину.
Эффективными средставами для снятие боли и спазмов в уколах считаются «Кеторол», «Баралгин», особенно при болях в спине. При желудочных болях ставят «Но-шпу» в уколах. В таблетках можно принимать «Но-шпу» и «Спазмалгон».


Поясню про обезболивающую терапии при болях в правом подреберье. Если причина в заболевании желудка, то используется Но-шпа или Спазмалгон, т.е препараты со спазмолитическим эффектом. Почему именно они, а не анальгетики? Желудок начинает беспокоить при дефекте в слизистой, т.е. при наличии язвы или гастрита. А любой анальгетик или нестероидный противовоспалительный препарат (анальгин, мелоксикам, ксефокам и т.д.) крайне негативно влияет даже на неповрежденную слизистую желудка, не говоря уже о воспаленной. Потому принятие даже одной такой таблетки при язве может усугубить ситуацию и спровоцировать желудочное кровотечение — угрожающее жизни состояние. Потому, если острая хирургическая патология (аппендицит, к примеру) исключена, но Вы не знаете, боль идет из желудка или нет, то безопаснее принять спазмолитический препарат, чем любой другой.
Для определения, насколько серьезна Ваша ситуация, воспользуйтесь онлайн консультацией врача на нашем сайте в платном или бесплатном режиме.
Доктор поставит предварительный диагноз и даст рекомендации по оказанию первой помощи и сообщит о дальнейших действиях. Не стоит ни в коем случае заниматься самолечением и «увлекаться» обезболивающими, так как они не устраняют истинную причину спазма и боли.
Будьте здоровы!
Полезные статьи по теме:
Что можно принять при боли в желудке: обзор препаратов
О чем могут сигнализировать боли под левым ребром спереди?
![]()
Данная статья проверена действующим квалифицированным врачом Виктория Дружикина и может считаться достоверным источником информации для пользователей сайта.
Список литературы
1. https://vmede.org/sait/?page=7&id=Xirurgiya_gosp_sind_abdulaev_2013&menu=Xirurgiya_gosp_sind_abdulaev_2013
Оцените, насколько была полезна статья
Проголосовало 4 человека,
средняя оценка 4
Остались вопросы?
Задайте вопрос врачу и получите консультацию терапевта, консультацию хирурга в режиме онлайн по волнующей Вас проблеме в бесплатном или платном режиме.
На нашем сайте СпросиВрача работают и ждут Ваших вопросов более 2000 опытных врачей, которые ежедневно помогают пользователям решить их проблемы со здоровьем. Будьте здоровы!
Источник
Одной из самых неприятных болей является боль в правом подреберье при вдохе. Особенно она усиливается, когда человек глубоко вдыхает воздух. Часто это говорит о том, что прогрессируют заболевания печени и желчного пузыря, например, гепатит, холецистит, появляются камни в желчном пузыре.
В таком случае лучше всего обратиться к гастроэнтерологу. Но в ряде случаев причиной болезненных ощущений при вдохе могут быть заболевания, которые не связаны с данными органами, поскольку в правом подреберье также находятся:
- изгиб ободочной кишки;
- верхняя часть правой почки;
- надпочечник;
- брюшинная часть;
- правая часть диафрагмы, которая разделяет грудь и брюшную полость.
Также причиной может быть пораженная поджелудочная железа, двенадцатиперстная кишка, желчные протоки. Или же дискомфорт и сильные болезненные ощущения вызывают заболевания нервной системы и мочевыделительной.
В первую очередь, при болях обращаются к терапевту. Благодаря ему можно определить диагноз. В то же время он может направить вас к тому врачу, который вам необходим. В том числе заболевание может вылечиться хирургом, травматологом, гастроэнтерологом, кардиологом, инфекционистом, эндокринологом и даже гинекологом. Обратим внимание на ряд болезней, которые чаще всего встречаются, когда возникает боль в правом подреберье. Рассмотрим их причины, симптомы, возможную диагностику и методы лечения.
Если при вдохе возникла сильная острая боль в правом подреберье, то важно быстро вызвать скорую помощь. До ее приезда не принимайте препараты для облегчения, ведь вам еще не известна точная причина болезни. Важно дождаться достоверного диагноза. Для того, чтобы снять болевые ощущения, приложите холод.
Основные заболевания
Острый холецистит
 Является воспалением желчного пузыря.
Является воспалением желчного пузыря.
Есть две разновидности заболевания – острая и хроническая.
Первая чаще всего развивается в следствии обострения желчнокаменной болезни, вызывающейся нарушением оттока желчи. Происходит это в результате закупорки общего желчного протока или его ущемления желчным камнем, который находится в шейке пузыря либо в протоке.
Вторая форма болезни возникает постепенно, провоцирующими факторами являются неправильное питание и психоэмоциональные нагрузки, в результате которых желчь перестает правильно поступать в желчевыводящие протоки, её застой начинает повреждать пузырь, и в результате возникают инфекции.
Среди микробов, которые возбуждают это заболевание, особую роль отвели кишечной палочке, энтерококкам и стафилококкам.
Уделим внимание симптоматике:
При острой форме в первую очередь возникает очень сильная боль в правом подреберье, обычно спереди. Интенсивность ее может меняться приступообразно, происходит иррадиация в спину и низ живота, возникают зоны гиперестезии. Если пощупать под ребром, то напрягаются мышцы, также возникает острая боль при вдохе. Сразу сложно нащупать желчный пузырь. Кроме того, появляется рвота, температура тела достигает 39 градусов. Если в этой критической ситуации не вызвать скорую помощь, которая отвезёт больного в хирургическое отделение, то воспаление перейдёт на печень, поджелудочную железу, может возникнуть перитонит и другие осложнения, например, токсический шок.
При хроническом холецистите боли ноющие, не интенсивные, усиливающиеся после нарушения диеты и физических нагрузок. При обострении обычно повышается температура, появляется озноб, усиливаются боли.
При появлении данных симптомов необходимо сразу обратиться к врачу, чтобы выяснить причины их возникновения. Для этого проводится тщательная диагностика. Не обойдется без клинического анализа крови, чтоб определить уровень наличия лейкоцитов, непрерывного дуоденального зондирования, холицистографии, гепатобилисцинтирафии и ультразвукового исследования.
Первоначальное лечение больной проходит в стационаре — ему назначают капельницы, внутримышечные инъекции, подбирают таблетированные формы препаратов для нормализации работы желчевыводящих путей. Затем он продолжает лечение дома, соблюдая назначенную доктором диету и медикаментозную терапию.
В экстренных случаях, когда консервативное лечение не приносит результата, желчный пузырь удаляют.
Перикардит
Является воспалением околосердечной сумки. Может иметь инфекционный, ревматический либо постинфарктный характер. Основные симптомы – острая, резкая боль в правом подреберье, слабость и кашель, которые при глубоком вдохе усиливаются. Сопровождается заболевание сильными одышками. Кроме болей в ребрах, болезненные ощущения распространяются на сердце, левую лопатку, область шеи, плечей. Боль постепенно нарастает и может длиться на протяжении многих дней и часов. Временно ее ослабить могут наркотические анальгетики, но это опасно.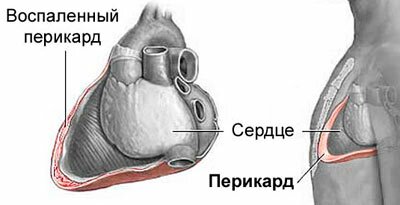
Диагностируется перикардит при помощи сбора анамнеза, осмотра пострадавшего (проверяют сердце) и проведения исследований биологических материалов в лаборатории.
Также необходимы:
- ЭКГ,
- рентгенография
- эхокардиография,
- МРТ и МСКТ сердца,
- изредка биопсия.
Если определили острый перикардит, то переходят к постельному режиму, пока процесс не стихнет. При хроническом диагнозе также необходима пониженная физическая активность, поскольку больной постоянно чувствует слабость.
Лечение зависит от причины, вызвавшей воспаление (инфекция, системные заболевания, сердечные патологии), и формы протекания, и может включать в себя антибиотики, НПВП, глюкокортикоиды, препараты калия и магния, а также диету с пониженным содержанием соли.
Не предпринимая никаких мер перикардит начнет угрожать жизни. Возникнет нагноение, и начнет развиваться тампонада сердца, когда из накопившейся жидкости сердце и сосуды сдавливаются. Тогда без работы хирурга не обойтись, но и она не всегда бывает эффективной, поскольку уже могут начаться необратимые изменения. Поэтому лучше предотвращать развитие болезни и проводить профилактику. Для этого необходимо обратиться к соответствующим врачам – кардиологу и ревматологу, которые назначат регулярные обследования, определят оптимальный уровень нагрузки и режим питания.
Миозит
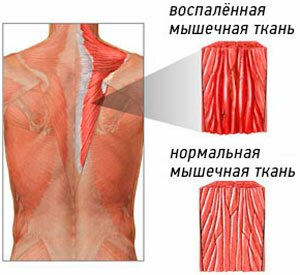 Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Миозит может поразить любые мышцы, но наиболее часто страдают мышечные волокна шеи, груди, поясницы, конечностей.
Причины появления заболевания многообразны. Оно может возникнуть в результате:
- травм,
- инфекционных заболеваний,
- паразитарный инвазий,
- аутоиммунных болезней,
- токсического воздействия,
- сильных или однообразных физических нагрузок (часто возникает у токарей, музыкантов, водителей, спортсменов и т.д.),
- переохлаждения.
Основной симптом — боль, возникающая в месте поражённой мышцы. Сначала она проявляется только при движении или нажатии, носит слабый, ноющий характер. Постепенно интенсивность боли усиливается, она становится постоянной. При этом мышца очень плотная и сильно напряжена, также она может покраснеть, начать отекать, стать горячей.
Если повышается температура тела и появляются очень болезненные уплотнения, то это указывает на развитие гнойного миозита.
В зависимости от локализации поражения, симптоматика может несколько различаться. Например, если затрагиваются шейные мышцы, то трудности возникают не только с движениями головы, но и глотанием, если грудные, то нарушаются функции дыхания, если поясничные, то сложным становится передвижение, при этом боль может чувствоваться и спереди, и сзади, и в подреберье, и внизу живота. Поражение мышц конечностей может привести к полной обездвиженности, поскольку пациент, стремясь облегчить страдания, начинает снижать нагрузки, мышцы и суставы перестают работать и атрофируются.
Именно поэтому при появлении болезненных участков необходимо обратиться к терапевту, который на основании симптоматических проявлений и пальпации установит первичный диагноз, окончательно подтвердить который помогут электромиография, анализы на ревмофактор и С-реактивный белок, биопсия.
Лечение состоит из двух направлений:
- снятия болевых ощущений с помощью обезболивающих и противовоспалительных препаратов, восстановления утраченного объёма движений с помощью лечебной физкультуры,
- устранения первопричины (инфекции, гильминтов и пр). При наличии гноя необходимо его удаление хирургическим путём.
Также, в стадии ремиссии и если миозит имеет не паразитарный, токсический или гнойный характер, не обойтись без физиопроцедур и массажа.
Почечная колика
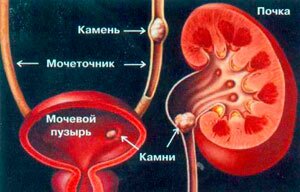 Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Несмотря на понятный механизм появления боли, в 40% случаях причины закупорки мочеточника, а значит и почечной колики, определить невозможно.
В любом случае, при появлении сильных болей в пояснице необходимо срочно вызывать скорую помощь или самостоятельно доставить больного в урологическое отделение стационара, где врач проведёт визуальный осмотр, а также назначит внутривеную урографию, по итогам которой станут понятны причины, в т.ч. редкие, вызвавшие болевой приступ, и назначено соответствующее лечение — от диеты и постельного режима до хирургического вмешательства.
Вовремя ничего не предприняв, может возникнуть бактериемический шок. Пораженная почка не сможет функционировать как раньше. А также начнет формироваться стриктура мочеточника.
Тромбоэмболия крупной ветви легочной артерии
Данное заболевание возникает при закрытии тромбом просвета лёгочной артерии. Обычно это случается у людей с повышенной свёртываемостью крови.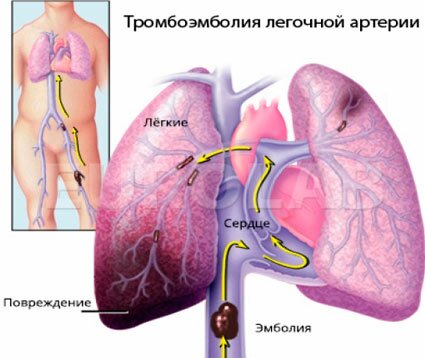
Причины сгущения крови многообразны и могут быть вызваны:
- длительной обездвиженностью/малоподвижностью человека, в результате болезни, пожилого возраста, ожирения, рабочего режима;
- нарушениями работы сердечно-сосудистой системы и проблемами с дыхательными путями, в результате которых возникает венозный застой и замедляется приток крови;
- постоянным приёмом большого количества диуретиков, из-за которых организм теряет много воды, кровь становится более вязкой и повышается гематокрит;
- злокачественными образованиями, при которых кровь содержит много эритроцитов и тромбоцитов, из-за чего образовываются тромбы;
- длительным прием лекарств, повышающих процесс свертывания крови;
- варикозной болезнью, при которой застаивается венозная кровь;
- курением.
При возникновении данного недуга появляются следующие симптомы:
- резкая боль за грудиной, которая также может наблюдаться в правом или левом подреберье, усиливающаяся при вдохе и кашле;
- сухой кашель;
- отдышка;
- сильная бледность;
- начинается тахикардия;
- падает артериальное давления, в результате чего человек может упасть в обморок.
Также для синдрома характерным проявлениям стал судорожный рефлекс и гемиплегия, т.е. полный односторонний паралич.
При появлении данных симптомов, особенно если они ярко выражены, важно человека как можно быстрее госпитализировать, т.к. медлительность может привести к серьезным осложнениям и даже летальному исходу.
Для выявления/подтверждения данного заболевания проводят ряд диагностических мероприятий:
- берут на анализ кровь, по которому определяют уровень холестерина, сахара, мочевой кислоты, свёртываемость, тропонина Т или I, количество D-димеров;
- исследуют анализ мочи, который позволяет выявить возможные сопутствующие недуги;
- проверяют состояние сердца и сосудов с помощью ЭКГ, УЗДГ, эхокардиографии;
- выявляют проблемы с лёгкими с помощью спиральной компьютерной томографии, ангиопульмонографии, перфузионной сцинтиграфии.
Лечение зависит от того, насколько сильно поражены сосуды, а также от общего состояния пациенты и результатов диагностики. Обычно заключается в антикоагулянтой терапии, оксигенотерапии и тромболитической терапии, в серьезных случаях требуется хирургическое удаление тромба.
Кроме вышеперечисленных заболеваний, боль в правом подреберье при вдохе возникает из-за бронхо-легочных заболеваниях, основным проявлением которых является сильный кашель, хрипы, боль между лопаток и спереди, в грудной клетке, может быть следствием дегенеративных заболеваний спины или межрёберных нервов, тогда возникают боли острые и длительные, а иногда и перелома рёбер, характеризующегося резкой болью, выдержать которую вначале практически невозможно, затем она слабеет. Однако все эти недуги были подробно рассмотрены нами в статье “Боли в левом боку при вдохе”, поэтому о них говорить мы не будем, отметим лишь, что симптоматика здесь в основном правосторонняя.
И в заключение примите наш совет: если при вдохе вы почувствовали боль в правом подреберье и не знаете причину, тогда обратитесь срочно к врачу, что позволит вам избежать возможных осложнений и вы сможете быстрее справиться с проявлениями недуга.
Источник