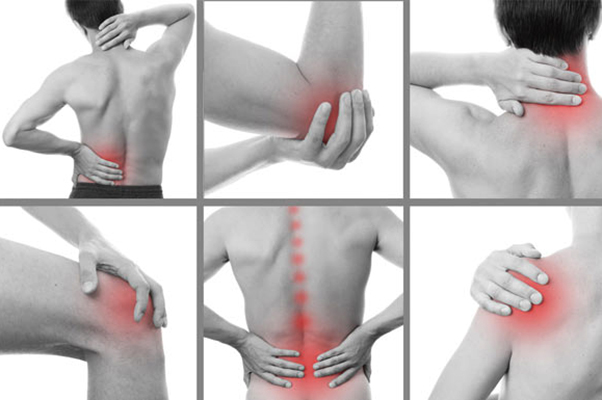
Болит мышца на ягодице и немеет нога

Что это такое?
Боль в ягодицах включает в себя любой дискомфорт в области ягодиц. Ягодицы состоят из трёх ягодичных мышц, расположенных за костями таза, которые помогают поддерживать вес тела, когда мы стоим, а также обеспечивают многие движения ног, бёдер и туловища. Кроме того, в ягодицах расположено множество нервов и кровеносных сосудов, а слои жира предохраняют таз от повреждения, когда мы сидим.
Причины боли в ягодице
Повреждение одной или более ягодичных мышц, в особенности, большой ягодичной мышцы, которая является самой большой мышцей нашего тела, может вызвать боль в ягодице. Боль в ягодицах также может быть связана с заболеваниями и болезненными состояниями ануса, прямой кишки и других смежных областей, например, таза, копчика, паха и поясничного отдела позвоночника.
Боль в ягодицах может появиться у каждого. Боль в ягодицах проявляется по-разному: одни пациенты жалуются на давящую боль, другие — на онемение, покалывание или жжение. В зависимости от причины боль в ягодицах может начаться внезапно и также быстро исчезнуть. Такое происходит, например, при ушибе в результате лёгкой травматизации. Боль в ягодице также может усиливаться со временем и возникать периодически. Похожая картина наблюдается при ишиасе.
Некоторые причины боли в ягодице могут быть довольно серьёзными или приводить к тяжёлым осложнениям. Обратитесь за срочной медицинской помощью, если вы ощущаете необъяснимую боль в ягодице. Если после падения вы чувствуете режущую острую боль в ягодицах, бёдрах или пояснице и не можете ходить, немедленно вызывайте скорую помощь.
Симптомы
Боль в ягодицах может сопровождаться целым рядом других симптомов, которые широко варьируются в зависимости от первопричины боли. Дополнительные симптомы, которые могут возникнуть параллельно боли в ягодице, включают:
- синяки;
- ограничение движения в пояснице или бедре;
- прихрамывание;
- боль в поясничном отделе позвоночника;
- мышечная слабость и онемение;
- боль, жжение или скованность в бёдрах, ногах или паховой области;
- воспаление и отёчность;
- нарушение чувствительности в виде жара или жжения.
Симптомы, которые могут указывать на серьёзные проблемы со здоровьем
В некоторых случаях боль в ягодице может возникать вкупе с другими симптомами, свидетельствующими о серьёзном или даже угрожающим жизни состоянии, степень опасности которого должно быть немедленно оценена специалистами скорой помощи. Немедленно звоните в скорую помощь, если у вас наблюдается любой из нижеперечисленных симптомов:
- кровавый стул или тяжёлое кишечное кровотечение;
- невозможность ходить или слабость в ногах;
- слабость в ноге или бедре, паралич.
Что вызывает боль в ягодице?
Боль в ягодицах может быть вызвана множеством факторов. Например, пребывание в сидячем положении в течение длительного времени может вызвать онемение в ягодицах. Чрезмерная физическая активность может привести к болезненному растяжению связок и растяжению ягодичных мышц.
Боль в ягодице также может развиться в результате других травм, а также быть связанной с некоторыми патологиями, заболеваниями и состояниями, охватывающими непосредственно ягодицы или другие смежные области, такие как таз, копчик, бедро, верхнюю часть ноги или поясницу. Боль в ягодицах, вызванная патологиями или заболеваниями позвоночника и других структур, называют «отражённой» болью.
- Межпозвонковая грыжа поясничного отдела позвоночника
- Травматические причины боли в ягодицах
- перелом или смещение, например, копчика, бедра, таза, поясничного отдела позвоночника или бедренной кости;
- травмы, ссадины или рваные раны ягодиц, бедра или ректальной области;
- мышечные спазмы в ягодичных мышцах;
- растянутые или порванные связки в бедре или поясничном отделе позвоночника;
- растянутые или порванные сухожилия или мышцы в паховой области, пояснице, а также растяжение подколенного сухожилия;
- тендинит (воспаление сухожилия).
- Другие заболевания и состояния, вызывающие боль в ягодице
- анальный абсцесс (инфицированный, заполненный гноем нарыв, расположенный рядом с задним проходом);
- анальную трещину (маленькая болезненная трещина в анусе);
- артрит бедра;
- рак костей таза;
- бурсит (воспаление синовиальной сумки, защищающей сустав). Бурсит может быть вызван сидением в течение длительного периода времени на твёрдой поверхности;
- синдром сдавления, в результате которого нарушается кровоснабжение нервов и мышц;
- фибромиалгию (хроническое состояние, вызывающее боль, скованность или болезненность в мышцах, сухожилиях и суставах;
- гемморой (раздутые воспалённые вены в заднем проходе или прямой кишке);
- пилонидальную кисту (мягкий мешочек, который формируется на копчике и в дальнейшем инфицируется и заполняется гноем);
- синдром грушевидной мышцы (боль, покалывания или онемение в ягодицах, вызванное воспалением седалищного нерва);
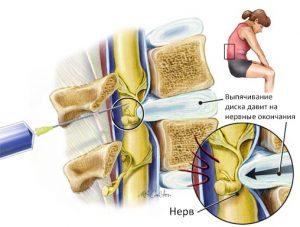
- ишиас (жгучая, стреляющая боль, идущая от ягодиц вниз по задней стороне ноги, вызванная защемлением нервного корешка при дегенеративной болезни дисков в поясничном отделе позвоночника, межпозвонковой грыже или протрузии, опухоли, инфекции);
- опоясывающий лишай (болезненное заболевание, вызванное вирусом ветрянки);
- сужение (стеноз) позвоночного канала.
Самая частая причина возникновения боли в ягодице. Состояние связано с ущемлением седалищного нерва, который проходит в толще мышц ягодичной области. Часто сопровождается болью в пояснице, бедре, голени и стопе. Боль чаще всего односторонняя и может быть очень интенсивной. Часто вместо правильного диагноза ставится синдром грушевидной мышцы, существование которого спорно. В этом случае лечение идет по неправильному пути и состояние постепенно ухудшается, межпозвонковая грыжа растет , растет и вероятность вертеброгенной инвалидности. Исчезновение боли при поясничной грыже не всегда положительный симптом, так как боль может спуститься на ногу и перейти в стопу, что является признаком прогрессии болезни.
Боль в ягодице может быть вызвана повреждениями или травмами, полученными в результате несчастного случая, определённых видов деятельности или физических упражнений. К таким причинам относятся:
Боль в ягодицах также может быть вызвана болезнями, расстройствами или другими состояниями, включая:
Диагностика боли в ягодице
Диагностика первопричины боли в ягодицах начинается с посещения врача. Врач составляет историю болезни и проводит осмотр.
В целях диагностики ваш врач может задать следующие вопросы:
- в какой части ягодиц вы чувствуете боль или дискомфорт?
- когда началась боль?
- насколько долго длится боль?
- какие действия вызывают боль или способствуют усилению симптомов?
- есть ли у вас ещё какие-нибудь симптомы?
После сбора анамнеза и осмотра врач может направить вас на дополнительные обследования. При подозрении на межпозвонковую грыжу или другие болезни поясничного отдела позвоночника врач может рекомендовать проведение магнитно-резонансной томографии (МРТ) или других радиологических исследований. На данный момент золотым стандартом диагностики заболеваний позвоночника является проведение МРТ. С помощью МРТ можно оценить состояние всех структур позвоночника: костей, хрящей, связок, сухожилий и мышц.
Лечение боли в ягодице
Лечение боли в ягодице напрямую связано с причиной возникновения болевой симптоматики. При заболеваниях позвоночника в большинстве случаев проводится консервативное лечение, включающее лечебную физкультуру, массажи, вытяжение позвоночника и т.д. Редко пациентам с большими межпозвонковыми грыжами или угрожающими симптомами (слабость в ноге, «провисание» стопы, онемение в паховой области, потеря контроля над мочеиспусканием и дефекацией) показано оперативное вмешательство.
Возможные осложнения боли в ягодицах
Осложнения боли в ягодицах варьируются в зависимости от первопричины. Боль в ягодицах, вызванная незначительным растяжением, обычно хорошо поддаётся домашнему лечению (отдых, прикладывание льда).
В некоторых случаях невылеченная боль в ягодицах, вызванная серьёзными состояниями, такими как перелом позвоночника или перелом бедра, может привести к возникновению осложнений. Вы можете минимизировать риск серьёзных осложнений, следуя лечебному плану, составленному врачом.
Осложнениями невылеченной боли в ягодичной области являются:
- хроническая боль;
- инвалидизация;
- снижение качества жизни;
- ограничение движения, слабость и паралич в ногах, пояснице и бедрах.
Автор: Богомолова Н.А.
Статья добавлена в Яндекс Вебмастер 3.09.2014, 16:27
Источник

Дискомфорт или болевой синдром в нижней части спины – один из признаков нарушений опорно-двигательного аппарата. Чтобы выявить причины патологии и назначить правильное лечение, нужно определить характер и особенности неприятных ощущений. Что же означает боль в ягодице справа, отдающая в ногу, и как от нее избавиться?
Если болит ягодица и отдает в ногу
Боль в пояснице и ягодичной области справа или слева, которая отдает в одну, реже в обе ноги по ходу седалищного нерва, носит название люмбоишиалгия.
Другое название – ишиалгия. Этим термином принято обозначать болевой синдром, являющийся следствием сжатия, раздражения, воспаления седалищного нерва.
Из-за его большой протяжённости и взаимосвязи со многими органами, заболевания седалищного нерва встречаются очень часто.
Характер боли и сопутствующие симптомы
Обычно боль распространяется от крестца по ягодичной мышце, задней поверхности бедра, переходя в области голени на боковую и переднюю часть нижней конечности, не достигая кончиков пальцев. Она носит жгучий, пульсирующий или ноющий характер.
Неприятные ощущения усиливаются при резких движениях, поднятии тяжестей или просто при смене положения тела. При ходьбе человек старается щадить больную ногу, из-за чего возникает прихрамывающая походка с опорой на здоровую конечность.

В некоторых случаях, стоя, человек вынужден принимать специфическое положение, наклонившись вперед или согнувшись.
Характерен при ишиалгии «симптом треножника», когда из-за сильных болевых ощущений по ходу седалищного нерва больной либо вовсе не может сидеть, либо вынужден опираться руками о край стула.
У больного нередко возникает чувство сильного жара, или, наоборот, озноба, кожа становится бледной. Человек жалуется на онемение или «мурашки» в ягодице и пораженной ноге.
Причины
Основная причина, вызывающая боли в ягодице подобного характера с правой или с левой стороны – раздражение корешков седалищного нерва, которое возникает под воздействием следующих факторов:
- деформация межпозвоночных дисков (грыжи, протрузии), костные наросты на позвонках вследствие развивающегося остеохондроза;
- механические травмы позвоночника в поясничном отделе;
- заболевания костей и суставов (остеопороз, остеоартроз, фасеточный синдром);
- мышечные патологии;
- болезни ревматического характера;
- инфекционные и воспалительные заболевания, поражающие нервные волокна, сосуды и ткани;
- сахарный диабет;
- вирус герпеса, опоясывающий лишай;
- новообразования позвоночника;
- переохлаждение;
- лишний вес;
- беременность.
В зависимости от вышеперечисленных факторов, люмбоишиалгия может быть мышечно-скелетной, невропатической, ангиопатической или смешанной. Каждый из видов ишиалгии имеет свой механизм возникновения.
- Невротическую форму вызывает защемление и воспаление спинномозговых нервных корешков.
- Ангиопатическая форма возникает при поражении крупных кровеносных сосудов поясничного отдела позвоночника и нижних конечностей.
- При мышечной-скелетной форме боль в ягодице с иррадиацией в ногу развивается вследствие воздействия на мышечные волокна.
Диагностика при болевом синдроме в ягодице
Постановка диагноза при болях в ягодице, отдающих в ногу, начинается со сбора анамнеза и внешнего осмотра больного, в ходе которого невролог исследует позвоночник, седалищный нерв и ткани ягодиц.
Для люмбоишиалгии характерна сильная боль при нажатии на седалищный нерв в месте его выхода на бедро.
При подозрении на травмы или новообразования позвоночника, ревматические заболевания или сосудистые патологии, больному требуется консультация узких специалистов – ревматолога, онколога, хирурга, флеболога.
Рентгеновское обследование пораженного отдела позвоночника проводится для выявления дефектов межпозвонковых дисков, травм позвоночника, инфекционных или воспалительных процессов.

В случаях, когда рентген не позволяет поставить точный диагноз, больному назначается МРТ или КТ – исследования, позволяющие составить точную картину состояния позвоночных дисков и нервных корешков.
Для выявления патологий в брюшной полости и органах малого таза проводится УЗИ, а для диагностики воспалительных процессов в организме – общий и биохимический анализ крови.
При подозрении на злокачественные опухоли и метастазы в позвоночнике проводится сцинтиграфическое обследование.
Лечение при болях в ягодице с иррадиацией в ногу
Первая помощь
Симптомы люмбоишиалгии, в именно боль в ягодице справа или слева, отдающая в ногу, нередко возникает внезапно в самый неподходящий момент. При первых проявлениях заболевания человеку нужно обеспечить полный покой и исключить физические нагрузки. Лучше всего лечь на жесткую поверхность, слегка приподняв нижние конечности – это позволит добиться максимального расслабления мышц ягодиц и ног, уменьшить болевые ощущения.

Можно надеть бандаж для спины, плотно замотать больное место теплым платком.
В качестве медикаментозных средств при люмбоишиалгии можно использовать спазмолитические препараты Спазмалгон, Баралгин, Спазган.
Вместе со спазмолитиками обычно применяются нестероидные противовоспалительные средства в форме таблеток или мазей (Диклофенак, Дилакса, Вольтарен, Мелоксикам и т.д.) или миорелаксанты, снимающие мышечный спазм.
В острый период люмбоишиалгии не стоит использовать согревающие средства, так как они вызывают приток крови к пораженному месту, из-за чего отек и боль усиливаются.
При сильных болях, которые не купируются спазмолитиками и анальгетиками, назначается новокаиновая блокада в целях временного снижения чувствительности нервных волокон.
Для уменьшения отека рекомендуется принять любой антигистаминный или мочегонный препарат.
Народное лечение
Чтобы не ухудшить состояние, при сильных болях в ягодице и других проявлениях люмбоишиалгии не рекомендуется:
- принимать горячую ванну или ходить в сауну;
- самостоятельно делать массаж или гимнастику;
- снимать болевые ощущения таблетками в сочетании с алкоголем;
- вводить какие-либо препараты внутримышечно без назначения врача (игла может попасть в пораженную мышцу или нервный корешок).
Достаточно эффективны при болях в ягодице, отдающих в ногу, и народные средства – компрессы и мази на основе спирта, змеиного и пчелиного яда, настоев лекарственных растений. Применять подобные рецепты следует с большой осторожностью (некоторые из них вызывают сильные аллергические реакции) после консультации со специалистом.

Важно помнить, что медицинские препараты и другие средства, применяющиеся в домашних условиях, могут снять неприятные симптомы, но не избавляют от люмбоишиалгии полностью, поэтому больному нужно как можно скорее обратиться к врачу.
Игнорировать боли в ягодице с иррадиацией в ногу нельзя, так как со временем состояние будет ухудшаться, а заболевание перейдет в хроническую форму.
Когда нужна «Скорая помощь»
Существует ряд случаев, когда медицинская помощь при люмбоишиалгии необходима незамедлительно. Нужно вызвать «Скорую помощь», если болевые ощущения в ягодицах и ногах сопровождаются следующими проявлениями:
- повышение температуры;
- иррадиация не только в ногу, но и в живот, верхнюю часть спины, грудь и другие части тела;
- полное или частичное обездвиживание;
- отек или покраснение в районе позвоночника;
- сильное онемение пораженного участка;
- боли при мочеиспускании или дефекации;
- недержание мочи или кала.
Лечение люмбоишиалгии направлено на устранение ее основной причины. Чаще всего это патологии позвонков и межпозвонковых дисков, которые корректируются массажем, физиопроцедурами, лечебной физкультурой, а по показаниям и хирургическим вмешательством.

Инфекционные и воспалительные заболевания мышц и сосудов требуют антибактериальной или противовоспалительной терапии, патологии костей – приема препаратов, укрепляющих костную ткань и активизирующих обменные процессы.
В состав комплексного лечения люмбоишиалгии входят акупунктура, массаж и гимнастика, которые проводятся после окончания острого периода, устранения сильной боли в ягодице и спазма мышц.
Процедуры должны осуществляться под контролем специалиста и при отсутствии у больного противопоказаний. Для улучшения обмена веществ и работы иммунной системы рекомендуется курс витаминотерапии.
Профилактика
Чтобы избежать появления хронических болей в пояснице, ягодичной области справа или слева, распространяющихся на ноги, нужно придерживаться следующих правил:
- при продолжительной работе за компьютером или стоянии на ногах делать перерывы, разминать ноги и поясницу (это касается и водителей, которые вынуждены в течение долгого времени пребывать за рулем);
- сидеть на стуле с высокой спинкой, под поясницу можно подкладывать валик;
- не сутулиться, следить за осанкой;
- по возможности избегать серьезных физических нагрузок и переохлаждения;
- следить за собственным весом;
- не носить обувь на каблуке выше 4-7 см;
- отказаться от вредных привычек, вести здоровый образ жизни;
- спать на умеренно жесткой постели (оптимальным вариантом будет ортопедический матрас);
- регулярно проходить профилактические осмотры у врача.
В 95% случаев люмбоишиалгия имеет благоприятный прогноз. При своевременном лечении и соблюдении профилактических мер от боли в ягодице, отдающей в ногу, и других неприятных проявлений заболевания можно избавиться без следа.
 Об авторе:
Об авторе:
Затурина Ольга Владимировна, невролог, гирудотерапевт.
Стаж 17 лет.
Источник
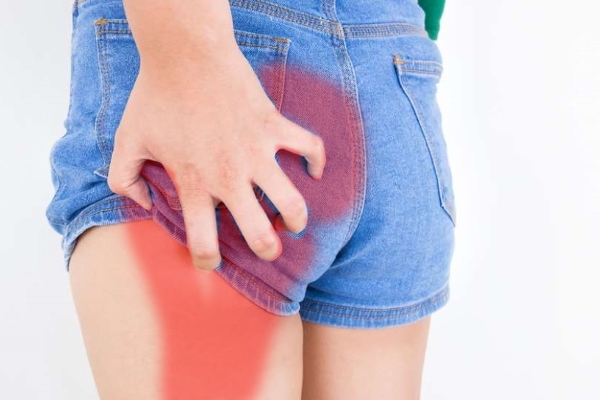
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.
Причины болезненных ощущений
В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.

После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Заболевания с характерным симптомом
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
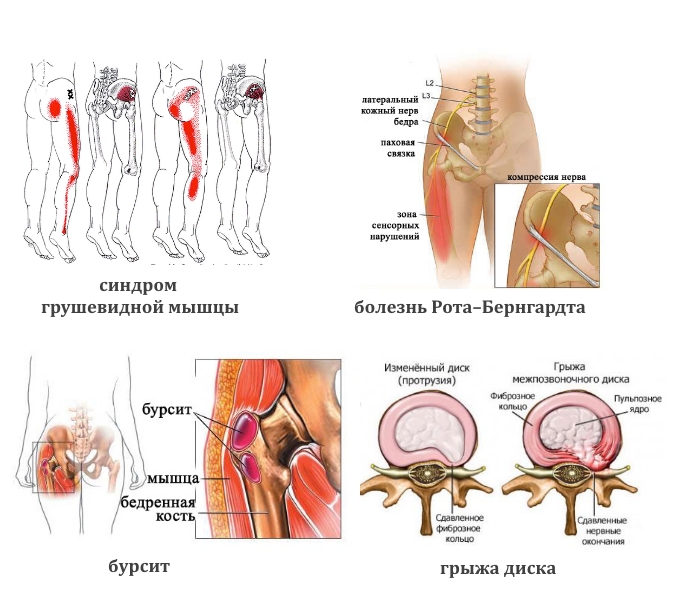
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.
У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.
Рекомендованные методы лечения
 Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.
Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Способы обезболивания
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:
- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:

- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Профилактические меры
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
Источник